HIV
| Calitatea informațiilor sau a exprimării din acest articol sau secțiune trebuie îmbunătățită. Consultați manualul de stil și îndrumarul, apoi dați o mână de ajutor. Acest articol a fost etichetat în iunie 2014 |
| Acest articol sau această secțiune are bibliografia incompletă sau inexistentă. Puteți contribui prin adăugarea de referințe în vederea susținerii bibliografice a afirmațiilor pe care le conține. |
| HIV | |
 | |
| Clasificare și resurse externe | |
|---|---|
| ICD-11 | |
| Patient UK | HIV |
| MeSH ID | D006678 |
| Modifică date / text | |
HIV, prescurtarea în limba engleză a Human Immunodeficiency Virus (virusul imunodeficienței umane), reprezintă două specii de Lentivirus din subgrupul retrovirusurilor, HIV-1 și HIV-2, care cauzează la om sindromul imunodeficienței dobândite, SIDA. Acesta nu poate fi îndepărtat complet din organism pentru că acest tip de virusuri are capacitatea de a-și înscrie codul în codul genetic al celulei gazdă. O infectare cu HIV duce după o perioadă lungă de incubare, de ani, chiar zeci de ani, la declanșarea bolii SIDA.
Istoric
[modificare | modificare sursă]SIDA (sindromul imunodeficienței dobândite) este cauzat de virusul imunodeficienței umane (HIV), un retrovirus din familia lentivirusurilor, familie rămasă necunoscută până în anul 1983. În acel an, cercetătoarea franceză Barré-Sinoussi și colaboratori ai acesteia izolează de la pacienții cu adenopatie (creșterea în dimensiuni a ganglionilor limfatici din zonele axilare, inghinale, cervicale), un virus pe care îl denumesc "virus asociat limfadenopatiei" (LAV - Lymphadenopathy Associated Virus). Tot în acel an, în S.U.A., Gallo și colaboratori ai săi izolează un virus pe care îl denumesc HTLV-III (Human T-cell Lymphotropic Virus type III). LAV și HTLV se dovedesc în final ca fiind același tip de virus, virus care primește numele de HIV. Începând de la acea dată s-a răspândit în jurul lumii, infectând milioane de persoane. Rezultatul infectării cu HIV este distrugerea sistemului imunitar, iar din această cauză toate persoanele infectate sunt predispuse la infecții ocazionale și complicații neoplazice. Retrovirusurile sunt incapabile să se reproducă în afara celulelor cu ADN. Luc Montagnier și colaboratorii săi descoperă în Africa de Vest un al doilea virus generator de SIDA, pe care îl denumesc LAV-II. Din aceeași zonă, se izolează de către cercetătorii americani un virus HTLV-IV, care se dovedește a fi identic cu LAV-II. Acum virusul LAV-II/HTLV-IV este cunoscut ca HIV-2. Alte cercetări virusologice efectuate pe specii de maimuțe africane scot în evidență la Cercopithecus aethiops (maimuța verde apucătoare sălbatică) existența unui virus producător de imunodeficiență, apropiat structural de HIV; virusul este botezat STLV-III (Simian T Lymphotropic Virus type III), pentru ca apoi să fie numit SIV (Simian Immunodeficieny Virus) și subclasificat în mai multe tipuri.[1]
Tipuri
[modificare | modificare sursă]Virusurile HIV se împart în grupa HIV-1 in tipurile M,N și O. Virușii din subtipul M sunt cei mai raspanditi în lume si contin doua subtipuri denumite A și B. Tipul B este cel mai răspândit în Europa de vest și America de Nord. Grupa HIV-2 se împarte la rândul său in subtipurile A și B, fiind prezentă mai mult în Africa de vest, dar se răspandește si în Europa pentru că 15% din persoanele nou infectate în Portugalia în 2005 au fost infectate cu acest virus HIV-2. În ultimii ani se constată însă și răspândirea celelaltor subtipuri. Franța și Benelux înregistrează 30-50% din cazurile noi diagnosticate cu alte tipuri decât HIV-1-M subtip B. HIV-1 și HIV-2 se aseamănă dpdv a evoluției și simptomelor clinice a infecției. Ambele virsuri au aceeași prezentare sub microscopul electronic, dar se deosebesc prin greutatea moleculară a proteinelor și ordinea genelor.
Contaminarea
[modificare | modificare sursă]Virusul HIV (HIV) se transmite prin sânge, spermă, secreții genitale, lichid cefalorahidian (LCR) și lapte matern. Porțile de intrare cele mai frecvente sunt rănile proaspete, sângerânde din mucoasă (oculară, bucală, vaginală, anală) sau rănile nevindecate sau insuficient protejate de pe oricare parte a pielii corpului. Căile de transmitere cele mai frecvente sunt cele vaginale sau anale datorate nefolosirii prezervativelor și practica sexuală orală. La toxicomani folosirea în comun a acelor de seringă poate fi, de asemenea, un mod de transmitere prin consumul de droguri pe cale intravenoasă. Gradul de risc depinde direct de concentrația de virusuri din secreția vaginală, spermă sau sânge.
Transfuziile de sânge și produsele preparate din sânge pot, de asemenea, prezenta un risc de infectare cu HIV. Controalele de rutină a donatorilor reduc considerabil riscul de contaminare dar nu îl pot elimina complet datorită intervalului de aproximativ 25 de zile în care virusul nu poate fi încă detectat paraclinic o posibilă infectare a donatorului.
Riscul de transmitere HIV de la mamă la făt (intrauterin sau la naștere) este de 10-30%. În cazul mamelor infectate se poate reduce acest risc la 2% prin administrare de medicamente antiretrovirale, naștere prin operație cezariană și evitarea alăptării.
O modalitate de transmitere des întâlnită prin anii 80 din secolul trecut, este cea parenterală, prin folosirea de seringi contaminate în cazul toxicomanilor dependenți de droguri injectabile. Eliminarea folosirii în comun a seringilor a redus considerabil acest risc în țările în care narcomania este o problemă des întâlnită. Un grup de risc reprezintă și personalul sanitar care poate veni în contact cu secrețiile și sângele pacientului infectat, riscul direct reprezentând înțepături, tăieturi sau contactul direct pe pielea lezată, neprotejată corespunzător.
Cercetările ultimilor ani au arătat că se poate exclude transmiterea prin secreția oculară (lacrimi), bucală și prin transpirație, deoarece concentrația de HIV nu este destul de mare pentru a cauza infectarea, la fel ca transmiterea pe calea aerului prin aerul expirat, o cale des întâlnită la alte afecțiuni virale (v. Lista bolilor infecțioase mai frecvente).
Infectarea printr-un contact accidental cu HIV poate fi prevenit cu succes prin profilaxia postexpunere care durează 28 de zile și se poate începe 2 ore după contact. Prima doză medicamentoasă trebuie administrată în primele 24 de ore în cazul înțepăturilor sau 72 de ore în cazul contactului cu mucoase genitale.
Riscul de infectare
[modificare | modificare sursă]Riscul de infectare poate fi apreciat, din considerente etice medicale, doar prin statistici retroactive sau în baza unor studii de laborator. Se știe că riscul este direct dependent de următorii factori:
- concentrația de viruși din produsul contaminat
- contagiozitatea (virulența) virusului
- transferul de celule infectate
- starea generală a sistemului imun a celui expus
Valoarea statistică depinde și de calea de transmitere, riscul prin contact sexual repetat cu o persoană infectată fiind mai mic decât cel care îi urmează unei înțepături. Mai mare chiar este riscul de transmitere de la mama netratată la făt (cu cca. 40%) iar cel de contaminare prin transfuzii este chiar de 95%. De asemenea sunt cazuri în care o singură expunere a dus la infectare și sunt cazuri în care această infectare nu a avut loc chiar la expuneri repetate.
Statistica de mai jos a fost efectuată cu ajutorul studiilor epidemilogice și studiilor la care au participat cupluri afectate. Riscul individual poate fi însă de câteva ori mai mare.
O altă afecțiune venerică mărește riscul de contaminare de 5-10 ori, o concentrație mare de viruși de 10-30 de ori. Cei nou infectați au o concentrație mai mare de viruși în sânge pentru că corpul nu are în această perioadă anticorpi specifici care reduc concentrația virusului din sânge. Contactul sexual în timpul menstrei femeii este mai riscant pentru partener, bărbații circumciși au un risc mai scăzut.
Se poate aprecia astfel că riscul unei contaminări nu depinde de numărul de expuneri. Printr-o medicație adecvată se scade probabil numărul de viruși din sânge și secreții.
Statistica de mai jos se bazează pe studii clinice efectuate în fazele subclinice, de latență a persoanelor infectate, circa 3 luni după infectare și înaintea izbucnirii bolii.
- Contactul sexual neprotejat cu un partener seropozitiv, comportă un risc de 0,05-0,15 % la femei și 0,03-5,6% (un studiu) la bărbați.
- Infectarea prin practici sexuale orale: la bărbat (felație) riscul este mai mic dar nu poate fi exclus; la femei (cunilingus) și prin anilingus (stimularea anusului prin lingere, practică întâlnită în pornografie și la coprofili - o variantă a fetișismului) este considerat ca fiind extrem de redus.
- În timpul contactului sexual anal se produc deseori mici ragade (zgârieturi) pe mucoasa anală. Pentru această practică riscul este de 0,82% la partenerul pasiv și 0,3% la parteneul activ (studiu efectuat la parteneri homosexuali).
- Alte practici sexuale, fără contact direct cu secreții sau sânge infectat au un risc extrem de scăzut de infectare.
- Infecția prin înțepăturile de ac depinde de situație. Riscul general este de 0,3% și crește în leziuni adânci (de 16 ori), urme vizibile de sânge pe ac sau acul a fost anterior într-o arteră sau venă (de 5 ori), concentrația crescută de viruși în sânge (de 6 ori). Riscul în cazul canulelor este mai ridicat decât la ace compacte (ac de seringă-canulă , ac de cusut-compact).
- Riscul de contaminare prin folosirea în comun a acelor de seringă (practică întâlnită la toxicomani dependenți de heroină) scade o dată cu trecerea timpului dintre utilizările aceleiași seringi, ac de seringă, dar viruși din interiorul canulei pot rămâne mult timp virulenți, uneori chiar zile întregi. Fierberea acelor poate distruge virușii dacă se respectă timpul de sterilizare însă nu se poate efectua la acele uzuale din cauza amboului (capătului care se atașează seringii) care este din plastic. O dezinfecție prin alcool sau substanțe dezinfectante nu este suficientă, pentru că nu se poate pleca de la presupunerea că substanța dezinfectantă a ajuns și în lumenul (canula) acului.
În unele cazuri există posibilitatea profilaxiei postexpunere. Aceasta cuprinde măsuri generale: spălarea penisului după contact, stoarcerea locului înțepat și spălarea cu dezinfectante și măsuri specifice de administrare de medicamente antiretrovirale. În cazul existenței unei suspiciuni trebuie consultat imediat medicul pentru a evaluat riscul de contaminare și pentru a începe profilaxia antiretrovirală. Această profilaxie constă în principal din medicația antiretrovirală administrată pacientului HIV-pozitiv.
Mecanismul de infecție
[modificare | modificare sursă]
În prima etapă, HIV-ul infectează receptorii CD4, folosindu-i apoi ca poartă de intrare în organism. Multe tipuri de celule au epitopul comun cu aceste proteine în care CD4 joacă un rol crucial: macrofagele, fibroblaștii, monocitele, limfocitele T, limfocitele B, limfocitele NK (natural killer); celulele endoteliale, celulele microgliale și celulele epiteliului gastrointestinal sunt țintele primare preferate de HIV.
Structură și funcționare: genomul viral
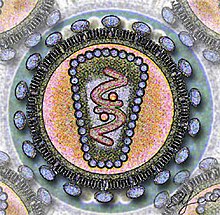
[modificare | modificare sursă]HIV este un retrovirus circular, din specia lentivirusurilor. Infecțiile cu acest tip de virus decurg de regulă cronic, cu o perioadă lungă de latență, afectând și sistemul nervos. Diametrul este de 100-200 nm ș este înconjurat de un înveliș de lipoproteine.
În interiorul acestui înveliș se găsesc circa 72-100 de complexe glicoproteice, formate doua glicoproteine:gp 120 si gp41. Gp120 are rolul de legare de receptorii CD4 a celulei țintă. Învelișul virusului se formează din membrana celulei gazdă și are deci o parte din proteinele membranare ale celulei gazdă, de exemplu molecule HLA I și II și proteine de adeziune (legare). Copia ARN-ului viral se află în interiorul a două capside alături de enzimele reverstranscriptază, intergrază și protează, necesare pentru multiplicarea virală.
Genomul virusului HI este mai complex decât cel a altor retrovirusuri. Genele accesorii (vif, vpu, vpr, tat, rev, nef) au alături de genele uzuale (gag, pol, env) îndeplinesc mai ales functii regulatoare.
Nu este vizibil sub microscopul electronic din cauza diametrului foarte mic.

HIV este format din 2 lanțuri scurte de ARN, compuse din 9200 nucleotide precum și enzime virale, clasificate astfel:
- proteine structurale/enzime virale. Produșii genelor gag, pol, env: revers-transcriptaza, proteaza, ribonucleaza și integraza, toate încapsulate într-o anvelopă lipidică, care conține antigenul Gp120 cu rol foarte important în legarea de CD4 a genomului HIV.
- proteine reglatoare Tat și Rev (HIV) și Tax/Rex (HTLV) modulează transcripția și sunt esențiale pentru propagarea virusului.
- proteine auxiliare: Vif, Vpr, Vpu, Vpx, Nef, unele cu rol încă neelucidat.

După intrarea în corpul uman, particulele virale sunt atrase datorită tropismului către cel mai apropiat receptor CD4, de a cărui membrană celulară se atașează prin fuziune sau prin endocitoză, după care are loc intrarea în celulă. Probabilitatea infectării la ambele tipuri de HIV este determinată de capacitatea de legare cât mai rapidă de CD4, dar și de numărul de receptori CD4 aflați în jurul locului de penetrare a virusului în organism. În interiorul celulei are loc eliberarea RNA din anvelopa virală. Enzimele încep să producă gena pol, care la rîndul său codează revers transcriptaza, enzima care transcrie fragmentul de ARN într-un model de ADN proviral, utilizând aparatul metabolic și de sinteză proteică a celulei parazitate. Acest ADN proviral va fi integrat în ADN-ul celulei gazdă prin intermediul integrazei, eliberată în citoplasmă după distrugerea anvelopei virale. Odată ce ADN-ul proviral este integrat in ADN-ul celulei gazdă, nu mai poate fi eliminat sau distrus decât prin distrugerea celulei însăși. Începe replicarea HIV-ului în celula gazdă. Celulele infectate pot elibera virionii prin fenomenul de înmugurire, sau eliberarea acestora după liza celulei, fenomen care duce la infectarea altor celule. Anticorpii anti HIV nu apară organismul împotriva infecției, iar infectarea virală poate persista foarte mult în ciuda unui titru înalt al anticorpilor.
Diagnostic
[modificare | modificare sursă]Scopul depistării virusului HIV este descoperirea persoanelor seropozitive.Testarea seropozitivitatii se supune unei reguli de confidențialitate medicale , procesul de secretizare a identității celui testat fiind reglementat prin lege, cel putin in Romania. Depistarea infecției cu HIV este posibilă în oricare fază de boală. Includrea infecției într-una din cele patru faze de stare se face în baza rezultatelor de laborator și a tabloului clinic a celui infectat. Un test HIV positiv în primele două faze demonstrează infectarea cu virusul HIV. Abia faza a treia și faza a patra de infectare cu HIV justifică folosirea termenului de boală SIDA.
Depistare prin metoda ELISA
[modificare | modificare sursă]Enzyme-linked Immunosorbet Assay - ELISA este analiza din serul de sânge de cel mai des folosit pentru depistarea virusului HIV. Are o sensitivitate de aproape 100%, depistându-se astfel practic toate persoanelele seropozitive. Specificitatea este de 99,5%. Aceasta pare la prima vedere foarte mult, dar în practică trebuie observat că 0,5% din totalul celor testați este fals pozitiv, nefiind prin urmare infectați cu HIV.
Testul ELISA nu determină virusul ci anticorpii produși pentru combaterea virusului HIV, respectiv HIV-1 și HIV-2.
Un nou test ELISA care a apărut în 1999 pe piață poate determina o componentă a capsulei virale, respectiv antigenul p24 a virusului HIV-1. Acest test poate fi folosit însă numai 12 săptămâni de la infectare din cauza ferestrei de timp necesară pentru producția anticorpilor. Specificitatea lui este însă așa de mare încât se poate spune că un test pozitiv demonstrează o infecție cu HIV.
Testul rapid
[modificare | modificare sursă]Testul rapid (engl.: rapid/simple test devices) a apărut pe piață în 2002. Determină anticorpii HIV-1 și HIV-2 și poate fi folosit la fel ca testul ELISA anterior descris, doar după 12 săptămâni de la posibila infectare.Și acest test este doar un test de depistare, rezultatul pozitiv cerând o confirmare prin testul Western Blot.
Unele kituri (tipuri) de test necesită o centrifugare prealabilă a sângelui, motiv pentru care aceste teste rapide sunt concepute mai ales pentru laboratoare cu o dotare mai sumară care nu oferă un test ELISA. Alte teste sunt concepute pentru sânge capilar (din deget) sau salivă. Aceste teste se pretează pentru determinarea necesității profilaxiei postexpoziționale (de exemplu de cadre medicale care s-au înțepat sau tăiat în timpul unui act medical) putând fi folosit în oricare unitate sanitară. Este de asemenea des utilizat în țările în curs de dezvoltare unde lipsește o dotare de laborator adecvată.
Confirmarea prin testul Western Blot
[modificare | modificare sursă]Este testul cerut în SUA și Germania în cazul unui test ELISA sau rapid pozitiv sau la limită spre pozitivitate. Testul Western-Blot are o senzitivitate de 99,9996% ceea ce înseamnă că doar 0,0004% primesc un rezultat pozitiv fals, motiv pentru care este indicat pentru confirmarea seropozitivității HIV.
Testul Western Blot determină mai mulți anticorpi din sânge care s-au format contra anumitor componente proteice. (Testul ELISA determină masa generală de anticorpi HIV-1, HIV-2). Fiind adresat anticorpilor este însă și el aplicabil doar după 12 săptămâni de la expunere.
Directivele de analizare a rezultatelor diferă în lume. În Germania este considerat pozitiv, când sa demonstrat prezența a cel puțin două tipuri de anticorpi. Unul trebuie să fie neapărat îndreptat împotriva glicoproteinelor din capsula virală.
Testul Western-Blot este mai complicat și mai scump decât testul ELISA, acestea fiind unele din motivele pentru care este aplicat doar ca o confirmare a unui test pozitiv de determinare efectuat anterior.
Testul folosind reacția de polimerizare în lanț
[modificare | modificare sursă]Reacția de polimerizare în lanț (în engleză Polymerase Chain Reaction, PCR) este singurul test care poate fi utilizat deja 10-15 zile după expunere. Nu determină anticorpi (ca testele anterioare) ci virușii prin componenta lor de ARN (acid ribonucleic). Astfel se pot depista infecții în stadii timpurii.
Testul a intrat în 2004 pe piață și este folosit în special pentru depistarea virusului HIV din conservele de sânge. Costul testului determină producătorii să amestece probele de sânge și să testeze astfel mai multe conserve concomitent. În cazul unui test pozitiv se testează fiecare conservă în parte pentru determinarea conservei pozitive. Riscul de transmitere HIV prin transfuzii se reduce astfel de la 1:2.770.000 la 1:5.400.000.
O variantă a acestui test, Real Time PCR (RT-PCR), poate determina chiar și numărul de copii ale genomului HIV din sânge, permițând astfel aprecierea indirectă a concentrației virale. Teste de sânge repetate pot da astfel informații privind evoluția infecției la un seropozitiv.Această metodă este pentru noi născuți și cea care permite determinarea transmiterii directe mamă-făt a virusului HIV imediat după naștere.Procedeul de testare a anticorpilor prezenți la nou născuți este fără valoare pentru că anticorpii IgG materni pot pătrunde transplacentar în circulația sanguină fetală. Înaintea apariției acestei metode pe piață se putea confirma sau exclude infectarea nou născutului abia după 15 luni, această metodă reduce perioada de incertitudine la doar 4 luni.
Determinarea rezistenței la medicamentele antiretrovirale
[modificare | modificare sursă]În ultimul timp se poate determina rezistența organismului celui infectat la medicamentele antiretrovirale. Pentru aceasta există două metode.
Metoda de deteminare indirectă determină cu ajutorul reacției de polimerizare în lanț mutațiile anumitor gene virale, gene cunoscute ca răspunzătoare de rezistența medicamentoasă.
Metoda de determinare directă a rezistenței este cea de a doua metodă. Pentru aceasta se înmulțesc în laborator virușii din sângele pacientului și se testează rezistența la medicamente. Alternativ se pot extrage gene din virusul HIV,introduce în structuri asemănător virale și testate ulterior. Acest test este însă de două ori mai scump față de testul reacției de polimerizare în lanț și poate fi evaluat abia după câteva săptămâni de lucru.
Dinamica infecției HIV
[modificare | modificare sursă]După intrarea HIV-ului în celula gazdă și stabilirea infecției, replicarea virală poate avea loc la locul infecției sau în interiorul celulelor mononucleare, dar apoi locul major de multiplicare devin țesuturile limfoide ale organismului: nodulii limfatici, splina, ficatul și măduva spinării. Pe lângă nodulii limfatici, intestinele pot deveni un rezervor important pentru HIV. Macrofagele și celulele Langerhans (o subdiviziune a celulelor dendritice), dar și celulele epiteliale cum ar fi cele ale tractului genital, sunt importante rezervoare și vectori pentru răspândirea infecției HIV în organismul uman. Atât macrofagele cât și celulele Langerhans sunt infectate de HIV dar nu sunt distruse de acesta.
Prevenirea
[modificare | modificare sursă]Prevenirea este metoda cea mai eficientă de oprire a răspândirii virusului HIV. Acesta presupune folosirea prezervativelor, seringilor și acelor de seringă sterile, a sângelui transfuzat sau prelucrat de la donatori de sânge anterior testați. Nu trebuie neglijat nici riscul schimbului permanent al partenerilor sexuali, a consumului de droguri, prevenirea transmiterii aici făcându-se cel mai eficient prin renunțarea la asemenea practici sau consumului de droguri injectabile. În cazul unei expuneri accidentale se recomandă trecerea imediată la profilaxia postexpunere.
Nu există încă un vaccin HIV
Toate cercetările pentru găsirea unui ser de vaccin au eșuat până acum din cauza ratei mari de mutație a virusului. Anticorpii dezvoltați pentru virusul HIV de care se pot îmbolnăvi maimuțele au fost eficienți în condiții de laborator, dar în natură s-a constat foarte rapid o mutație virală, vaccinul pierzându-și astfel eficiența.
Confidențialitate
[modificare | modificare sursă]Este unanim recunoscut faptul că societatea civilă trebuie să protejeze persoanele infectate cu HIV și/sau bolnave de SIDA, motiv pentru care majoritatea țărilor lumii au elaborat o serie de legi, acte normative, care reglementează pe de o parte dreptul la intimitate a celui afectat sau posibil afectat iar pe de altă parte măsurile care trebuie aplicate pentru a preveni răspândirea în continuare a infecției HIV pe lume. Măsurile generale pentru prevenirea contaminării au fost prezentate în capitolul anterior.
Pentru protecția confidențialității de care trebuie să beneficieze fiecare infectat, a măsurilor de protecție socială, a confidențialității tratamentului adecvat, a fost elaborată și aprobată în România Legea nr. 584 din 29 octombrie 2002 [2]. Actele normative apărute în baza aceste legi reglementează drepturile persoanei HIV pozitiv, dar și măsurile care trebuie luate pentru protejarea anturajului, măsuri constând în primul rând în educație igienico-sanitară, informare a modului de transmitere a bolii de la om la om, a riscului de contaminare existent în viața de zi cu zi.
Note
[modificare | modificare sursă]- ^ http://hiv-web.lanl.gov/content/hiv-db/REVIEWS/PEETERS2002/Fig3.jpg[nefuncțională]
- ^ Legea nr. 584 din 29 octombrie 2002 Arhivat în , la Wayback Machine., publicată în Monitorul Oficial nr. 814 din data: 11/08/2002
Bibliografie
[modificare | modificare sursă]1. ↑ nr. 584 din 29 octombrie 2002[nefuncțională], publicată în Monitorul Oficial nr. 814 din data: 11/08/2002
Vezi și
[modificare | modificare sursă]Legături externe
[modificare | modificare sursă]- Stop SIDA Arhivat în , la Wayback Machine.
- Informații generale despre HIV și SIDA Arhivat în , la Wayback Machine.
- Fundația Tineri pentru Tineri Arhivat în , la Wayback Machine.
- en HIV InSite - University of California San Francisco Arhivat în , la Wayback Machine.
- HIV, ucigașul tăcut, 22 iunie 2006, Marc Ulieriu, Descoperă
