Migrenă: Diferență între versiuni
creat articol |
(Nicio diferență)
|
Versiunea de la 2 noiembrie 2012 00:59
|
|
Creați pagina de nominalizare. |
| Migrena | |
 Durerea provocată de migrenă poate fi debilitantă. | |
| Specialitate | neurologie[1] |
|---|---|
| Simptome | Eructație photophobia[*] vomă cefalee greață[2] |
| Cauze | necunoscut[*] psychological stress[*] |
| Metodă de diagnostic | examinare clinică[*] neuroimaging[*] |
| Clasificare și resurse externe | |
| ICD-9 | 346 |
| ICD-10 | G43 |
| ICD-11 | |
| ICD-9-CM | 346[3] 346.9[3] 346.90[4] 346.80[4] |
| OMIM | 157300 |
| DiseasesDB | 8207 (Migrenă) 31876 (Bazilară) 4693 (FHM) |
| MedlinePlus | 000709 |
| eMedicine | neuro/218 neuro/517 emerg/230 neuro/529 |
| Patient UK | Migrenă |
| MeSH ID | D008881 |
| Modifică date / text | |
Migrena este o afecţiune cronică ce se caracterizează prin cefalee recurentă, de intensitate moderată spre severă, adesea asociată cu o serie de simptome ale sistemului nervos autonom. Termenul provine din greacă de la ἡμικρανία („hemikrania”), „durere într-o parte a capului”,[5] de la ἡμι- („hemi-”), „jumătate” şi κρανίον („kranion”), „craniu”.[6]
În mod tipic, migrenele sunt unilaterale (afectează doar o jumătate a capului) şi au un caracter pulsatil, cu o durată cuprinsă între 2 şi 72 de ore. Simptomele asociate pot include greaţă, vărsături, fotofobie (hipersensibilitate a ochilor la lumină), fonofobie (sensibilitate exagerată a auzului), durerea fiind în general agravată de activităţile fizice.[7] Până la o treime din pacienţi percep o aură: o tulburare trecătoare de natură vizuală, senzitivă, lingvistică sau motorie, care semnalează că în curând se va instala cefaleea.[7]
Se consideră că migrenele sunt determinate de un amestec de factori genetici şi de mediu.[8] Aproximativ două treimi din cazuri sunt determinate de predispoziţii ereditare.[9] Fluctuaţiile hormonale pot avea, de asemenea, un rol: migrena afectează un număr uşor mai ridicat de băieţi decât de fete înainte de pubertate, însă în cazul adulţilor este de două-trei ori mai frecventă la femei decât la bărbaţi.[10][11] De obicei, tendinţa de apariţie a migrenelor scade în timpul sarcinii.[10] Mecanismele migrenei nu sunt cunoscute cu exactitate. Totuşi, migrena este considerată o boală neurovasculară.[9] Teoria primară se referă la o sensibilitate sporită a cortexului cerebral şi controlul anormal al neuronilor durerii în nucleul trigeminal al trunchiului cerebral.[12]
În tratarea iniţială a migrenei, se recomandă analgezice simple, cum sunt ibuprofenul şi paracetamolul împotriva durerii de cap, antiemetice împotriva vărsăturilor şi evitarea factorilor declanşatori. În cazul în care analgezicele simple nu sunt eficiente, se pot prescrie agenţi specifici cum sunt triptanii sau ergotaminele. Peste 10% din populaţia globală suferă de migrenă la un moment dat în decursul vieţii.
Semne şi simptome
În mod tipic, migrena se manifestă prin cefalee recurentă, auto–limitantă, severă, asociată cu simptome autonome.[9][13] Aproximativ 15-30% dintre pacienţi prezintă o aură,[14][15] iar persoanele care suferă de migrenă cu aură prezintă adesea şi migrene fără aură.[16] Severitatea durerii, durata migrenei şi frecvenţa atacurilor variază.[9] Migrena cu o durată mai mare de 72 de ore poartă denumirea de stare migrenoasă.[17] Migrena are patru faze posibile, deşi nu toate sunt neapărat simţite de către pacient:[7]
- Prodromul, care survine cu câteva ore sau zile înaintea declanşării bolii
- Aura, care precedă imediat un episod migrenos
- Faza de durere, cunoscută şi sub denumirea de criză migrenoasă
- Postdromul, efectele simţite în urma unui atac migrenos
Faza prodromală
Simptomele prodromale sau premonitorii se produc în cazul a ~60% din pacienţi,[18][19] instalându-se într-un interval cuprins între două ore şi două zile înainte de apariţia durerii sau aurei. [20] Simptomele pot fi diverse,[21] incluzând: alterarea dispoziţiei, iritabilitate, depresie sau euforie, oboseală, pofte alimentare, rigiditate musculară (îndeosebi a muşchilor gâtului), constipaţie sau diaree şi sensibilitate la mirosuri sau zgomot.[18] Aceste manifestări pot apărea atât în cazul persoanelor care suferă de migrenă cu aură, cât şi în cazul persoanelor cu migrenă fără aură.[22]
Aura
 |

|
 |

|
Aura este un fenomen neurologic focal provizoriu care se produce înaintea sau în timpul cefaleei.[19] Aura apare treptat în decursul a câteva minute şi durează, de regulă, mai puţin de 60 de minute.[23] Simptomele pot fi vizuale, senzitive sau motorii, numeroase persoane simţind mai multe dintre acestea.[24] Efectele vizuale sunt cele mai frecvente, manifestându-se în 99% din cazuri şi exclusiv în peste jumătate din cazuri.[24] Tulburările de vedere constă în scotoame luminoase (alterarea parţială a unei zone a câmpului vizual manifestată prin flashuri luminoase.)[19] Acestea apar în mod tipic în centrul câmpului vizual şi se deplasează apoi spre exterior, formând linii în formă de zigzag, cu un aspect asemănător fortificaţiilor sau zidurilor unui castel, potrivit descrierilor pacienţilor.[24] De obicei, liniile sunt alb-negru, însă unele persoane percep şi linii colorate.[24] Unii pacienţi suferă de pierderi de vedere într-o parte din câmpul vizual hemianopsie, în timp ce alţii au o vedere neclară.[24]
Simptomele de aură senzorială sunt cele mai frecvente după simptomele vizuale, producându-se în cazul a 30-40% din persoanele cu migrenă cu aură.[24] Adesea pacientul simte mai întâi o senzaţie de furnicături pe o parte a mâinii şi braţului, care se extinde apoi în zona gurii şi nasului, pe aceeaşi parte a corpului.[24] Senzaţia de furnicături este de regulă urmată de amorţire, cu senzaţia de pierdere a echilibrului.[24] Alte simptome ale aurei pot include: tulburări de vorbire, ameţeli şi, mai puţin frecvent, probleme motorii.[24] Simptomele motoare indică o migrenă hemiplegică, iar spre deosebire de alte tipuri de aură, slăbiciunea durează mai mult de o oră.[24] În cazuri rare, aura nu este urmată de cefalee,[24] fiind cunoscută în acest caz ca migrenă silenţioasă.
Faza de durere
În mod tipic, migrena este unilaterală, pulsatilă, de intensitate moderată spre severă.[23] Aceasta se instalează treptat[23] şi este agravată de activitatea fizică.[7] În peste 40% din cazuri, durerea poate fi bilaterală, fiind asociată adesea cu dureri la nivelul gâtului.[25] Durerea bilaterală este frecventă îndeosebi în cazul persoanelor cu migrenă fără aură.[19] În cazuri mai puţin frecvente, durerea poate apărea în zona spatelui şi în creştetul capului.[19] Criza migrenoasă durează de obicei 4-72 de ore în cazul adulţilor.[23] În cazul copiilor, durata este adesea mai mică de 1 oră.[26] Frecvenţa crizelor migrenoase variază, de la câteva crize în decursul vieţii la mai multe episoade săptămânal, media fiind de un episod pe lună.[27][28]
Criza migrenoasă este adesea însoţită de greaţă, vărsături, sensibilitate la lumină, sensibilitate la zgomot, sensibilitate la mirosuri, oboseală şi iritabilitate.[19] În cazul migrenei bazilare, al migrenei cu simptome neurologice legate de trunchiul cerebral sau cu simptome neurologice bilaterale,[29] efectele obişnuite includ: senzaţia de pierdere a echilibrului, ameţeală şi confuzie.[19] Senzaţia de greaţă apare la aproximativ 90% din pacienţi, iar o treime din pacienţi prezintă vărsături.[30] Mulţi pacienţi caută să evite lumina şi zgomotul.[30] Alte simptome includ: tulburări de vedere, nas înfundat, diaree, urinare frecventă, paliditate, sau transpiraţie excesivă.[31] Se poate produce inflamarea sau sensibilitatea scalpului, precum şi senzaţia de rigiditate a gâtului.[31] Simptomele asociate sunt mai puţin frecvente în cazul persoanelor de vârsta a treia.[32]
Postdromul
Efectele migrenei pot persista câteva zile după încheierea crizei migrenoase; această fază se numeşte postdromul migrenei. Multe persoane raportează o senzaţie de durere în zona în care s-a produs criza, iar unii pacienţi resimt tulburări de gândire timp de câteva zile de la faza acută. Poate apărea senzaţia de oboseală sau de „beţie” sau dureri de cap, dificultăţi cognitive, simptome gastrointestinale, proastă dispoziţie şi slăbiciune.[33] Potrivit unui rezumat, „Unele persoane pot avea o senzaţie neobişnuită de revigorare sau euforie în urma unei crize, în timp ce altele prezintă depresie şi indispoziţie”.[34]
Cauză
Nu se cunoaște cauza principală a migrenelor[35] , se crede însă că sunt legate de un amestec de factori de mediu și genetici.[8] În aproximativ două treimi din cazuri au loc la nivel familial[9] și foarte rar sunt provocate de un singur defect genetic.[36] Anumite condiții psihologice sunt asociate, incluzând: depresia, anxietatea, și tulburarea bipolară[37] așa cum sunt multe evenimente biologice sau declanșatori.
Genetică
Studiile asupra gemenilor indică o probabilitate influențată genetic de 34 până la 51% de apariție a migrenelor. [8] Această relație genetică este mai puternică în cazul migrenelor cu aură, decât în cel al migrenelor fără aură.[16] Câteva variante specifice ale genelor cresc acest risc într-o măsură mică sau moderată.[38]
Tulburările cauzate de o singură genă ce provoacă migrene sunt rare.[38] Una dintre acestea este cunoscută sub denumirea de migrena hemiplegică familială, un tip de migrenă cu aură, cu transmitere autosomal dominantă.[39][40] Tulburările sunt legate de variante ale codării genelor pentru proteinele implicate în transportul de ion.[19] O altă tulburare genetică ce provoacă migrene este sindromul CADASIL sau arteriopatie cerebrală autosomal dominantă cu infarcte subcorticale şi leucoencefalopatie.[19]
Declanșatori
Migrenele pot fi cauzate de declanșatori, iar unele persoane raportează acest factor de influență într-un număr mic de cazuri[9] și altele în majoritatea cazurilor.[41] Multe lucruri au fost etichetate drept declanșatori, însă puterea și semnificația acestor relații nu sunt sigure.[41][42] Un declanșator poate apărea cu până la 24 de ore înainte de instalarea simptomelor.[9]
Aspecte psihologice
Declanșatorii comuni sunt stresul, foamea și oboseala (aceștia contribuie în mod egal la cefaleea tensională).[41] Migrenele au loc mai degrabă în preajma menstruației.[43] Alte influențe hormonale, cum ar fi menarha, utilizarea contraceptivelor orale, sarcina, perimenopauza și menopauza joacă, de asemenea, un rol.[44] Se pare că aceste influențe hormonale joacă un rol mai important în cazul migrenelor fără aură.[45] De obicei migrenele nu au loc în timpul celui de-al al doilea și al treilea trimestru de sarcină sau după menopauză.[19]
Aspecte dietetice
În urma analizării declanșatorilor alimentari, s-a constatat că dovezile se bazează în principal pe evaluări subiective și nu sunt îndeajuns de riguroase pentru a susține sau respinge anumiți declanșatori.[46][47] În ceea ce privește agenții specifici, se pare că nu există dovezi ale unui efect al tiraminei asupra migrenei[48] şi deşi glutamatul monosodic (MSG) este raportat în mod frecvent ca fiind un declanșator alimentar[49], acest lucru nu este susținut și de dovezi.[50]
Aspecte de mediu
Analiza declanșatorilor potențiali din mediul de interior și exterior a dus la concluzia că dovezile generale sunt de calitate scăzută, însă cu toate acestea sugerează ca oamenii care suferă de migrene să își ia anumite măsuri preventive legate de calitatea aerului și lumina din interior.[51] Dacă în trecut se credea că migrenele sunt mai comune la persoanele cu un grad ridicat de inteligență, se pare că acest lucru nu este adevărat.[45]
Fiziopatologie
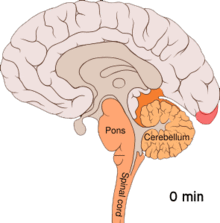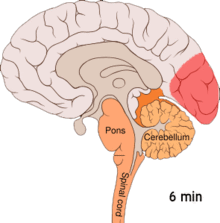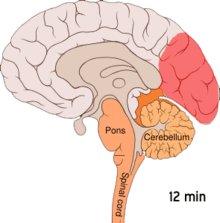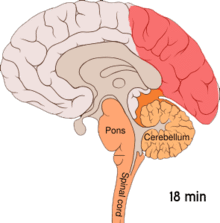
Se crede că migrenele reprezintă o tulburare neurovasculară[9], existând dovezi că mecanismul se declanşează în creier și se extinde apoi către vasele de sânge.[52] Anumiți cercetători sunt de părere că mecanismele neuronale joacă un rol mai important,[53] în timp ce alții consideră că vasele sangvine au rolul principal.[54] Alții sunt de părere că ambele sunt la fel de importante.[55] Se crede că o anumită implicare o au şi valorile crescute ale neurotransmiţătorului serotonină, cunoscută și ca 5-hidroxitriptamină.[52]
Aura
Depresia răspândită cortical sau depresia corticală a lui Leão reprezintă episoade intense de activitate neuronală, urmate de o perioadă de inactivitate, care se observă la persoanele ce suferă de migrene cu aură.[56] Există anumite explicații pentru apariția sa, incluzând activarea receptorului NMDA, ce duce la pătrunderea calciului în celulă.[56] Ca urmare a izbucnirii de activitate, fluxul de sânge către cortexul cerebral din zona afectată scade pentru un interval cuprins între la două şi șase ore.[56] Se crede că atunci când depolarizarea circulă în partea inferioară a creierului, sunt iritaţi nervii ce percep durerea din cap și gât.[56]
Durerea
Nu se cunoaște mecanismul exact al cefaleei ce apare în timpul unei migrene.[57] Unele date indică un rol primar pentru structurile sistemului central nervos (cum ar fi trunchiul cerebral și diencefalul)[58], în timp ce alte informații susțin rolul de activare periferică (cum ar fi prin intermediul nervului senzitiv ce înconjoară vasele sangvine ale capului și gâtului).[57] Vasele candidate potențiale includ: arterele durale, arterele din pia mater și arterele extracraniale, ca cele ale scalpului.[57] Se crede că rolul vasodilatării arterelor extracraniale, în special, este semnificativ.[59]
Diagnostic
Diagnosticul migrenei se bazează pe semne și simptome.[9] Ocazional, se efectuează teste imagistice pentru a exclude alte cauze ale cefaleelor.[9] Se crede că există un număr semnificativ de persoane care suferă de această boală și care nu au fost diagnosticate.[9]
Conform propunerii făcute de Societatea Internațională de Cefalee, migrena fără aură poate fi diagnosticată conform următoarelor criterii, "criteriile 5, 4, 3, 2, 1":[7]
- Cinci sau mai multe crize — pentru migrena cu aură, două crize sunt suficiente pentru diagnosticare.
- Durata de la patru ore la trei zile
- Două sau mai multe din următoarele aspecte:
- Unilaterală (afectează jumătate din cap);
- Pulsatilă;
- "Intensitate moderată sau mare a durerii";
- "Duce la evitarea activităților fizice de rutină sau este agravată de acestea"
- Unul sau mai multe din următoarele aspecte:
Dacă o persoană prezintă două din următoarele aspecte: fotofobie, greață sau incapacitatea de a lucra / studia timp de o zi, diagnosticul are un grad mai mare de probabilitate.[60] La persoanele ce prezintă patru din următoarele cinci semne: cefalee pulsatilă, durată de 4-72 ore, durere într-o singură parte a capului, senzație de greață sau simptome ce afectează viața personală, există o probabilitate de 92% să fie vorba de migrenă.[15] La persoanele cu mai puțin de trei simptome, probabilitatea este de 17%.[15]
Clasificare
Migrenele au fost clasificate prima oară în anul 1988.[16] Societatea Internațională de cefalee a actualizat clasificarea cefaleelor în 2004.[7] Conform acestei clasificări, migrenele sunt cefalee primare, însoțite de cefalee tensională și cefalee histaminică, printre altele.[61]
Migrenele se împart în șapte subclase (dintre care câteva includ alte subdiviziuni):
- Migrena fără aură, sau „migrena comună”, presupune cefalee de tip migrenă ce nu sunt însoțite de aură
- Migrena cu aură, sau „migrena clasică”, de obicei presupune cefalee de tip migrenă însoțite de aură. Mai puțin frecvent, se poate produce o aură fără cefalee, sau cu o cefalee ce nu este de tip migrenos. Alte două tipuri sunt migrena hemiplegică familială și migrena hemiplegică sporadică, în cazul căreia o persoană are migrene cu aură, însoțite de slăbiciune motorie. Dacă o rudă apropiată a avut aceleași simptome, atunci se numește „familială”, altfel este „sporadică”. Un alt tip este migrena bazilară, când cefaleea și aura sunt însoțite de dificultate de vorbire, amețeală, țiuit în urechi, sau alte simptome legate de trunchiul cerebral, însă nu și slăbiciune motorie. Inițial se credea că acest tip este provocat de spasme ale arterei bazilare, artera ce alimentează trunchiul cerebral.[29]
- Sindroamele periodice din copilărie, care precedă de obicei migrenele, includ vomitarea ciclică (perioade intense ocazionale de vărsături), migrena abdominală (durere abdominală, însoțită de obicei de senzația de greață), și vertijul paroxistic benign al copilăriei (crize ocazionale de vertij).
- Migrena retiniană presupune cefalee de tip migrenă, însoțită de tulburări vizuale sau chiar orbire temporară a unui ochi.
- Complicațiile migrenelor sunt cefalee de tip migrenă și/sau aure cu o durată sau frecvență anormal de mare, sau asociate cu un atac cerebral sau o leziune cerebrală.
- Migrena probabilă se referă la situațiile în care există unele caracteristici ale migrenelor, însă nu sunt suficiente dovezi pentru a diagnostica o migrenă cu certitudine (în cazul abuzului concomitent de medicamente).
- Migrena cronică este o complicație a migrenelor și reprezintă o cefalee ce îndeplinește criteriile pentru a fi diagnosticată drept o „cefalee de tip migrenă” și are loc într-un interval de timp mai mare. Mai exact, un interval mai mare sau egal cu 15 zile/lună timp de minim 3 luni.[62]
Migrena abdominală
Diagnosticul migrenei abdominale este controversat.[63] Unele dovezi indică faptul că episoadele recurente de dureri abdominale, în absența unei dureri de cap, pot fi un tip de migrenă.[63][64] Sau sunt cel puțin un precursor al migrenei.[16] Este posibil ca aceste episoade de durere să fie sau să nu fie precedate de un prodrom asemănător celui din cazul migrenei, și de obicei durează de la câteva minute până la câteva ore. [63] Ele apar frecvent la persoanele cu antecedente personale sau familiale de migrenă tipică.[63] Alte sindroame, care sunt considerate a fi precursori, includ: sindromul vărsăturilor ciclice și vertijul paroxistic benign al copilăriei.[16]
Diagnostic diferențial
Alte boli care pot determina simptome similare cu o durere de cap de tip migrenă includ: arterita temporală, durerile de cap de tip cluster, glaucomul acut, meningita și hemoragia subarahnoidiană.[15] Arterita temporală apare de obicei la persoanele cu vârsta peste 50 de ani și se caracterizează prin sensibilitate la nivelul tâmplelor, durerile de cap de tip cluster sunt caracterizate prin nas înfundat unilateral, lacrimi și durere severă în jurul orbitelor, glaucomul acut este asociat cu probleme de vedere, meningita cu febră, iar hemoragia subarahnoidă cu un debut foarte rapid. [15] Cefaleea de tensiune afectează de obicei ambele părți ale capului, nu este pulsatilă şi este mai puţin debilitantă.[15]
Prevenire
Format:Principala Tratamentele profilactice ale migrenelor includ: medicamente, suplimente nutritive, modificări ale stilului de viață, intervenţii chirurgicale. Prevenirea este recomandată pentru cei care au dureri de cap mai mult de două zile pe săptămână, nu pot tolera medicamentele utilizate pentru a trata atacurile acute, sau pentru cei cu atacuri severe care nu sunt ușor de controlat. [15]
Scopul este de a reduce frecvența, durerile, și / sau durata migrenelor, și de a crește eficiența terapiei eșuate.[65] Un alt mod de prevenire este de a evita cefaleea atribuită folosirii excesive a medicației. Aceasta este o problemă comună și poate duce la dureri de cap cronice zilnice.[66][67]
Tratament
Medicamentele de prevenire a migrenei sunt considerate eficiente în cazul în care reduc frecvența sau severitatea atacurilor de migrenă cu cel puțin 50%.[68] Ghidurile concordă, indicând că substanţele topiramat, divalproex / valproat de sodiu, propranolol și metoprolol prezintă cele mai consistente dovezi ca tratament de primă intenţie.[69] Recomandările cu privire la eficacitate au variat însă pentru gabapentină.[69] Timololul este eficient pentru prevenirea migrenei și reducerea frecvenței de atac și severitate a migrenei, pe când frovatriptanul este eficient pentru prevenirea migrenei menstruale.[69] Probabil că amitriptilina și venlafaxina sunt și ele eficiente.[70] Toxina botulinică Botox s-a dovedit a fi utilă la persoanele cu migrene cronice, însă nu şi la cele cu migrene episodice.[71]
Terapii alternative=

Acupunctura este eficientă în tratarea migrenelor. [73] Utilizarea acupuncturii "adevărate" nu este mult mai eficientă decât acupunctura placebo, totuși, atât acupunctura "adevărată", cât și cea placebo par a fi mai eficiente decât îngrijirea de rutină, cu mai puține reacții adverse decât tratamentul profilactic medicamentos. .[74]Manipularea chiropractică, fizioterapia, masajul și relaxarea ar putea fi la fel de eficace ca și propranololul sau topiramatul în prevenirea durerilor de cap de tip migrenă; cu toate acestea, cercetarea a avut unele probleme metodologice.[75] Există unele dovezi preliminare ale beneficiilor următoarelor substanţe în profilaxia migrenei: magneziu, coenzima Q(10), riboflavină, vitamina B(12),[76] şi iarba-fetei, deși este necesară utilizarea unor teste de calitate mai bune pentru a confirma aceste rezultate preliminare. .[77] Din medicina alternativă, cele mai bune dovezi le are utilizarea captalanului.[78]
Dispozitive medicale și intervenţii chirurgicale
Dispozitivele medicale, cum ar fi feedback-ul biologic și neurostimulatoarele, au unele avantaje în prevenirea migrenei, mai ales atunci când medicamentele obișnuite împotriva migrenei sunt contraindicate sau în caz de cefalee atribuită folosirii excesive a medicației. Feedback-ul biologic îi ajută pe oameni să fie conștienți de unii parametri fiziologici, astfel încât să îi controleze și să încerce să se relaxeze, și poate fi eficient pentru tratamentul migrenei.[79][80] Pentru neurostimulare se utilizează neurostimulatoare implantabile similare cu stimulatoarele cardiace pentru tratamentul migrenelor cronice greu de rezolvat, cu rezultate încurajatoare pentru cazurile grave.[81][82] Terapia chirurgicală a migrenei, care implică decompresia anumitor nervi din zona capului și gâtului, poate fi o opțiune pentru persoanele în cazul cărora terapia medicamentoasă nu funcţionează. [83]
Control
Există trei aspecte principale ale tratamentului: evitarea declanșatorului, controlul simptomatic acut și prevenirea farmacologică.[9] Medicamentele sunt mai eficiente dacă sunt utilizate cât mai aproape de debutul atacului.[9] Utilizarea frecventă a medicamentelor poate provoca cefaleea atribuită folosirii excesive a medicației, unde durerile de cap devin mai severe și mai frecvente. [7] Aceasta se poate întâmpla în cazul triptanilor, ergotaminelor și analgezicelor, în special al analgezicelor narcotice.[7]
Analgezicele
Tratamentul inițial recomandat pentru simptomele ușoare până la moderate sunt analgezicele simple, cum ar fi medicamentele antiinflamatoare nesteroidiene (AINS) sau combinațiile de acetaminofen, acid acetilsalicilic și cofeină.[15] Mai multe AINS s-au dovedit a fi eficiente. Ibuprofenul s-a dovedit a fi un remediu eficient în tratarea durerii la aproape jumătate din pacienţi. [84] Diclofenacul s-a dovedit a fi eficient.[85]
Aspirina poate ameliora durerea moderată până la severă provocată de migrenă, cu o eficacitate similară cu a sumatriptanului.[86] Ketorolacul este disponibil în formulare intravenoasă. [15] Paracetamolul (numit şi acetaminofen), singur sau în combinație cu metoclopramida, este un alt tratament eficace, cu un risc scăzut de reacții adverse.[87] Acetaminofenul si metoclopramida sunt considerate sigure în timpul sarcinii, la fel şi anti-inflamatoarele nesteroidiene până în al treilea trimestru.[15]
Triptanii
Triptanii, cum ar fi sumatriptanul, sunt eficienți atât pentru durere, cât și pentru greață în 75% din cazuri.[9][88] Acestea sunt tratamente recomandate inițial pentru cei cu durere moderată până la severă sau pentru cei cu simptome ușoare, care nu răspund la analgezice simple.[15] Diferitele formulări disponibile includ preparate orale, injectabile, spray nazal, comprimate orodispersabile.[9] În general, toți triptanii par a fi la fel de eficienți, cu efecte secundare similare. Cu toate acestea, este posibil ca anumite persoane să răspundă mai bine la anumiţi triptani.[15] Majoritatea efectelor secundare sunt moderate, cum ar fi înroșirea feței; totuși, au existat cazuri rare de ischemie miocardică.[9] Prin urmare, triptanii nu sunt recomandaţi pentru persoanele cu boli cardiovasculare.[15] Deși în mod tradiţional nu se recomandă triptanii pentru pacienţii cu migrene bazilare, nu există nicio dovadă specifică a efectelor nocive provocate de utilizarea lor la această grupă de pacienţi pentru a justifica precauția.[29] Aceștia nu provoacă dependență, însă pot provoca cefalee atribuită folosirii excesive a medicației, dacă sunt folosiți mai mult de 10 zile pe lună.[89]
Ergotaminele
Ergotamina și dihidroergotamina sunt medicamente mai vechi, care încă mai sunt prescrise pentru migrene, aceasta din urmă sub formă de spray nazal și formulare injectabilă. [9] Ele par a fi la fel de eficiente ca și triptanii, [90] sunt mai puțin costisitoare [91] și provoacă reacții adverse care de obicei sunt benigne.[92] În cele mai debilitante cazuri, cum ar fi cele cu stări migrenoase, ele par a fi cea mai eficientă opțiune de tratament.[92]
Altele
Metoclopramida administrată intravenos sau lidocaina administrată intranazal sunt alte opţiuni posibile.[15] Metoclopramida este tratamentul recomandat pentru persoanele care se prezintă la camera de gardă.[15] O singură doză intravenoasă de dexametazonă adăugată la tratamentul standard al atacului de migrenă este asociată cu o reducere cu 26% a posibilităţii de reapariţie a durerii de cap în următoarele 72 de ore.[93] Manipularea spinală pentru tratarea unei dureri de cap de tip migrenă aflate în desfăşurare nu este susţinută de dovezi.[94] Nu se recomandă utilizarea opioidelor şi a barbituricelor.[15]
Prognostic
Prognosticul pe termen lung pentru persoanele cu migrene este variabil.[13] Cei mai mulţi oameni cu migrene au perioade de pierdere a productivităţii din cauza bolii[9]. Cu toate acestea, în general starea este relativ benignă[13] şi nu este asociată cu un risc crescut de deces.[95] Există patru tipare principale ale bolii: simptomele se pot rezolva complet, simptomele pot continua, dar se vor diminua treptat, cu timpul, simptomele pot continua cu aceeaşi frecvenţă şi severitate sau atacurile pot deveni mai puternice şi mai frecvente.[13]
Migrenele cu aură reprezintă un factor de risc pentru accidentul vascular cerebral[96] dublând riscul.[97] Pentru adulţii tineri, pentru femeile care utilizează contraceptive hormonale şi pentru fumători riscul creşte mai mult.[96] El pare asociat cu disecţia arterelor cervicale.[98] Migrenele fără aură nu constituie un factor.[99] Relaţia cu problemele cardiace nu este concludentă, existând un singur studiu care susţine asocierea dintre cele două.[96] Cu toate acestea, la modul general, migrenele nu par să crească riscul de deces din pricina unui atac cerebral sau a unei boli cardiace.[95] Terapia de prevenire a migrenelor la persoanele cu migrene cu aură poate preveni atacurile cerebrale asociate.[100]
Epidemiologie
La nivel mondial, migrenele afectează peste 10% din oameni.[35] În Statele Unite, aproximativ 6% din bărbaţi şi 18% din femei au o migrenă pe an, cu un risc pe timpul vieţii de aproximativ 18% şi respectiv 43%.[9] În Europa, migrenele afectează într-o oarecare măsură, pe durata vieţii, 12–28% din oameni, din care aproximativ 6–15% dintre bărbaţii adulţi şi 14–35% din femeile adulte au măcar o migrenă anual.[11] Ratele de apariţie a migrenelor sunt uşor mai scăzute în Asia şi Africa faţă de ţările vestice.[45][101] Migrenele cronice apar la aproximativ 1,4-2,2% din populaţie.[102] Incidenţa migrenei după vârstă şi sex Aceste cifre variază substanţial cu vârsta: cel mai adesea migrenele debutează la vârste cuprinse între 15 şi 24 de ani şi apar cel mai frecvent în intervalul 35-45 de ani.[9] La copii, aproximativ 1,7% dintre copiii de 7 ani şi 3,9% dintre copiii între 7 şi 15 ani au migrene, starea fiind uşor mai frecventă la băieţi înainte de pubertate.[103] În timpul adolescenţei, migrenele devin mai răspândite la femei [103] şi persistă pentru tot restul vieţii, fiind de două ori mai răspândite la femeile de vârsta a treia decât la bărbaţi.[104] La femei, migrenele fără aură sunt mai frecvente decât la bărbaţi. Cu toate acestea, la bărbaţi cele două tipuri apar cu aceeaşi frecvenţă.[45]
În timpul perimenopauzei simptomele se agravează adesea înainte de a scădea în intensitate.[104] În timp ce simptomele se rezolvă la vârsta a treia la aproximativ două treimi dintre persoane, la 3-10% aceste simptome persistă.[32]
Istoric
Durerea de cap, George Cruikshank (1819) O descriere timpurie comparabilă cu cea a migrenelor se găseşte în papirusul Ebers, scris în jurul anului 1200 î.e.n. în Egiptul antic.[105] În anul 200 î.e.n, scrieri aparţinând lui şcoala de medicină hipocratică au descris aura vizuală care poate să preceadă durerea de cap şi uşurarea parţială care apare după vomă.[106] Un craniu trepanat, din epoca fierului. Perimetrul orificiului din craniu este rotunjit prin creşterea unui nou ţesut osos care indică faptul că persoana a supravieţuit acestei operaţii. O descriere din secolul al doilea aparţinându-i lui Aretaeus din Cappadocia a împărţit durerile de cap în trei tipuri: cefalgia, cefaleea şi heterocrania.[107] Galen din Pergam a utilizat termenul de hemicrania (jumătatea capului), din care a derivat apoi cuvântul migrenă.[107] El a propus de asemenea ca sursă de apariţie a durerii meningele şi vasele sangvine craniene.[106] Migrenele au fost împărţite pentru prima dată în cele două tipuri utilizate în prezent – migrena cu aură (migraine ophthalmique) şi migrenă fără aură (migraine vulgaire) în 1887 de către Louis Hyacinthe Thomas, un bibliotecar francez.[106]
Trepanaţia, efectuarea deliberată a unor perforaţii în craniu, a fost practicată începând cu anul 7.000 î.e.n.[105] Deşi au fost cazuri când oamenii au supravieţuit, mulţi au murit din cauza procedurii ca urmare a infecţiei.[108] Se credea că procedeul funcţionează deoarece "elibera spiritele rele".[109] În secolul al XVII-lea, William Harvey a recomandat trepanaţia ca tratament pentru migrene.[110]
Deşi au fost încercate mai multe tratamente pentru migrene, abia în 1868 s-a început utilizarea unei substanţe care s-a dovedit în cele din urmă eficientă.[106] Substanţa era o ciupercă, cornul secarei, din care s-a izolat în 1918 ergotamina.[111] Metisergida a fost creată în 1959, iar primul triptan, sumatriptan, în 1988.[111] În secolul XX, graţie studiilor de concepţie mai bună, s-au identificat şi s-au confirmat măsuri de prevenţie eficace.[106]
Societate şi cultură
Migrenele constituie o sursă semnificativă de costuri medicale şi de pierdere a productivităţii. Se estimează că acestea reprezintă cea mai costisitoare boală neurologică din Comunitatea Europeană, costând peste 27 de miliarde de euro pe an.[112] În Statele Unite, costurile directe au fost estimate la 17 miliarde de dolari.[113] Aproape o zecime din acest cost se datorează costului triptanilor.[113] Costurile indirecte sunt de aproximativ 15 miliarde de dolari, din care cea mai importantă componentă este munca pierdută.[113] La persoanele care încearcă să lucreze în timp ce suferă de migrenă, eficienţa scade cu aproximativ o treime.[112] Apare de asemenea frecvent un impact negativ asupra familiei persoanei respective.[112]
Cercetare
S-a descoperit că peptidele înrudite cu gena calcitoninei (CGRP) joacă un rol în patogeneza durerii asociate cu migrena.[15] Antagoniştii la nivelul receptorului pentru CGRP, cum ar fi olcegepant şi telcagepant, au fost investigaţi atât in vitro, cât şi în studii clinice pentru tratamentul migrenei.[114] În 2011, Merck a oprit studiile clinice de faza III pentru medicamentul său aflat în studiu telcagepant.[115][116] De asemenea, stimularea magnetică transcraniană pare a fi promiţătoare.[15]
Referinţe
- ^ Migraine and Tension-Type Headache[*] Verificați valoarea
|titlelink=(ajutor) - ^ Disease Ontology, accesat în
- ^ a b Disease Ontology, accesat în
- ^ a b Monarch Disease Ontology release 2018-06-29[*] Verificați valoarea
|titlelink=(ajutor); - ^ Liddell, Henry George; Scott, Robert. „ἡμικρανία”. A Greek-English Lexicon. on Perseus
- ^ Anderson, Kenneth; Anderson, Lois E.; Glanze, Walter D. (). Mosby's Medical, Nursing, and Allied Health Dictionary (ed. 4th). Mosby. p. 998. ISBN 978-0-8151-6111-0.
- ^ a b c d e f g h Headache Classification Subcommittee of the International Headache Society (). „The International Classification of Headache Disorders: 2nd edition”. Cephalalgia. 24 (Suppl 1): 9–160. doi:10.1111/j.1468-2982.2004.00653.x. PMID 14979299. as PDF
- ^ a b c Piane, M (2007 Dec). „Genetics of migraine and pharmacogenomics: some considerations”. The journal of headache and pain. 8 (6): 334–9. PMID 18058067. Verificați datele pentru:
|date=(ajutor) - ^ a b c d e f g h i j k l m n o p q r s t Bartleson JD, Cutrer FM (). „Migraine update. Diagnosis and treatment”. Minn Med. 93 (5): 36–41. PMID 20572569.
- ^ a b Lay CL, Broner SW (). „Migraine in women”. Neurologic Clinics. 27 (2): 503–11. doi:10.1016/j.ncl.2009.01.002. PMID 19289228.
- ^ a b Stovner LJ, Zwart JA, Hagen K, Terwindt GM, Pascual J (). „Epidemiology of headache in Europe”. European Journal of Neurology. 13 (4): 333–45. doi:10.1111/j.1468-1331.2006.01184.x. PMID 16643310.
- ^ Dodick DW, Gargus JJ (). „Why migraines strike”. Sci. Am. 299 (2): 56–63. Bibcode:2008SciAm.299b..56D. doi:10.1038/scientificamerican0808-56. PMID 18666680.
- ^ a b c d Bigal, ME (2008 Jun). „The prognosis of migraine”. Current opinion in neurology. 21 (3): 301–8. doi:10.1097/WCO.0b013e328300c6f5. PMID 18451714. Verificați datele pentru:
|date=(ajutor) - ^ Gutman, Sharon A. (). Quick reference neuroscience for rehabilitation professionals : the essential neurologic principles underlying rehabilitation practice (ed. 2nd). Thorofare, NJ: SLACK. p. 231. ISBN 9781556428005.
- ^ a b c d e f g h i j k l m n o p q r Gilmore, B (). „Treatment of acute migraine headache”. American family physician. 83 (3): 271–80. PMID 21302868.
- ^ a b c d e The Headaches, Pg 232-233
- ^ al.], ed. Jes Olesen, ... [et (). The headaches (ed. 3. ed.). Philadelphia: Lippincott Williams & Wilkins. p. 512. ISBN 9780781754002.
- ^ a b Rae-Grant, [edited by] D. Joanne Lynn, Herbert B. Newton, Alexander D. (). The 5-minute neurology consult. Philadelphia: Lippincott Williams & Wilkins. p. 26. ISBN 9780683307238.
- ^ a b c d e f g h i j Aminoff, Roger P. Simon, David A. Greenberg, Michael J. (). Clinical neurology (ed. 7th ed.). New York, N.Y: Lange Medical Books/McGraw-Hill. pp. 85–88. ISBN 9780071664332.
- ^ Buzzi, MG (2005 Oct-Dec). „Prodromes and the early phase of the migraine attack: therapeutic relevance”. Functional neurology. 20 (4): 179–83. PMID 16483458. Verificați datele pentru:
|date=(ajutor) - ^ Rossi, P (2005 Oct-Dec). „Prodromes and predictors of migraine attack”. Functional neurology. 20 (4): 185–91. PMID 16483459. Verificați datele pentru:
|date=(ajutor) - ^ Samuels, Allan H. Ropper, Martin A. (). Adams and Victor's principles of neurology (ed. 9th ed.). New York: McGraw-Hill Medical. pp. Chapter 10. ISBN 9780071499927.
- ^ a b c d Tintinalli, Judith E. (). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. pp. 1116–1117. ISBN 0-07-148480-9.
- ^ a b c d e f g h i j k The Headaches Pg.407-419
- ^ Tepper, edited by Stewart J. Tepper, Deborah E. The Cleveland Clinic manual of headache therapy. New York: Springer. p. 6. ISBN 9781461401780.
- ^ Bigal, ME (2010 Jul). „Migraine in the pediatric population--evolving concepts”. Headache. 50 (7): 1130–43. PMID 20572878. Verificați datele pentru:
|date=(ajutor) - ^ al.], ed. Jes Olesen, ... [et (). The headaches (ed. 3. ed.). Philadelphia: Lippincott Williams & Wilkins. p. 238. ISBN 9780781754002.
- ^ Dalessio, edited by Stephen D. Silberstein, Richard B. Lipton, Donald J. (). Wolff's headache and other head pain (ed. 7th ed.). Oxford: Oxford University Press. p. 122. ISBN 9780195135183.
- ^ a b c Kaniecki, RG (2009 Jun). „Basilar-type migraine”. Current pain and headache reports. 13 (3): 217–20. PMID 19457282. Verificați datele pentru:
|date=(ajutor) - ^ a b Walton, edited by Robert P. Lisak ... [et al.] ; foreword by John (). International neurology : a clinical approach. Chichester, UK: Wiley-Blackwell. p. 670. ISBN 9781405157384.
- ^ a b contributors, edited by Joel S. Glaser ; with 20 (). Neuro-ophthalmology (ed. 3rd ed.). Philadelphia: Lippincott Williams & Wilkins. p. 555. ISBN 9780781717298.
- ^ a b Malamut, edited by Joseph I. Sirven, Barbara L. (). Clinical neurology of the older adult (ed. 2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 197. ISBN 9780781769471.
- ^ Kelman L (). „The postdrome of the acute migraine attack”. Cephalalgia. 26 (2): 214–20. doi:10.1111/j.1468-2982.2005.01026.x. PMID 16426278.
- ^ Halpern, Audrey L.; Silberstein, Stephen D. (). „Ch. 9: The Migraine Attack—A Clinical Description”. În Kaplan PW, Fisher RS. Imitators of Epilepsy (ed. 2nd). New York: Demos Medical. ISBN 1-888799-83-8. NBK7326.
- ^ a b Robbins MS, Lipton RB (). „The epidemiology of primary headache disorders”. Semin Neurol. 30 (2): 107–19. doi:10.1055/s-0030-1249220. PMID 20352581.
- ^ Schürks, M (2012 Jan). „Genetics of migraine in the age of genome-wide association studies”. The journal of headache and pain. 13 (1): 1–9. doi:10.1007/s10194-011-0399-0. PMC 3253157
 . PMID 22072275. Verificați datele pentru:
. PMID 22072275. Verificați datele pentru: |date=(ajutor) - ^ Durerile de cap, Pg. 246-247
- ^ a b Schürks, M (2012 Jan). „Genetics of migraine in the age of genome-wide association studies”. The journal of headache and pain. 13 (1): 1–9. PMID 22072275. Verificați datele pentru:
|date=(ajutor) - ^ de Vries, B (2009 Jul). „Molecular genetics of migraine”. Human genetics. 126 (1): 115–32. PMID 19455354. Verificați datele pentru:
|date=(ajutor) - ^ Montagna, P (2008 Sep). „Migraine genetics”. Expert review of neurotherapeutics. 8 (9): 1321–30. PMID 18759544. Verificați datele pentru:
|date=(ajutor) - ^ a b c Levy D, Strassman AM, Burstein R (). „A critical view on the role of migraine triggers in the genesis of migraine pain”. Headache. 49 (6): 953–7. doi:10.1111/j.1526-4610.2009.01444.x. PMID 19545256.
- ^ Martin PR (). „Behavioral management of migraine headache triggers: learning to cope with triggers”. Curr Pain Headache Rep. 14 (3): 221–7. doi:10.1007/s11916-010-0112-z. PMID 20425190.
- ^ MacGregor, EA (). „Prevention and treatment of menstrual migraine”. Drugs. 70 (14): 1799–818. doi:10.2165/11538090-000000000-00000. PMID 20836574.
- ^ Lay, CL (2009 May). „Migraine in women”. Neurologic Clinics. 27 (2): 503–11. doi:10.1016/j.ncl.2009.01.002. PMID 19289228. Verificați datele pentru:
|date=(ajutor) - ^ a b c d The Headaches Pg. 238-240
- ^ Rockett, FC (2012 Jun). „Dietary aspects of migraine trigger factors”. Nutrition reviews. 70 (6): 337–56. PMID 22646127. Verificați datele pentru:
|date=(ajutor) - ^ Holzhammer J, Wöber C (). „[Alimentary trigger factors that provoke migraine and tension-type headache]”. Schmerz (în German). 20 (2): 151–9. doi:10.1007/s00482-005-0390-2. PMID 15806385.
- ^ Jansen SC, van Dusseldorp M, Bottema KC, Dubois AE (). „Intolerance to dietary biogenic amines: a review”. Annals of Allergy, Asthma & Immunology. 91 (3): 233–40; quiz 241–2, 296. doi:10.1016/S1081-1206(10)63523-5. PMID 14533654.
- ^ Sun-Edelstein C, Mauskop A (). „Foods and supplements in the management of migraine headaches”. The Clinical Journal of Pain. 25 (5): 446–52. doi:10.1097/AJP.0b013e31819a6f65. PMID 19454881.
- ^ Freeman M (). „Reconsidering the effects of monosodium glutamate: a literature review”. J Am Acad Nurse Pract. 18 (10): 482–6. doi:10.1111/j.1745-7599.2006.00160.x. PMID 16999713.
- ^ Friedman DI, De ver Dye T (). „Migraine and the environment”. Headache. 49 (6): 941–52. doi:10.1111/j.1526-4610.2009.01443.x. PMID 19545255.
- ^ a b The Headaches Chp. 29, Pg. 276
- ^ Goadsby, PJ (2009 Jan). „The vascular theory of migraine--a great story wrecked by the facts”. Brain : a journal of neurology. 132 (Pt 1): 6–7. PMID 19098031. Verificați datele pentru:
|date=(ajutor) - ^ Brennan, KC (2010 Jun). „An update on the blood vessel in migraine”. Current opinion in neurology. 23 (3): 266–74. PMID 20216215. Verificați datele pentru:
|date=(ajutor) - ^ Dodick, DW (2008 Apr). „Examining the essence of migraine--is it the blood vessel or the brain? A debate”. Headache. 48 (4): 661–7. PMID 18377395. Verificați datele pentru:
|date=(ajutor) - ^ a b c d The Headaches, Chp. 28, pg 269-272
- ^ a b c Olesen, J (2009 Jul). „Origin of pain in migraine: evidence for peripheral sensitiyation”. Lancet neurology. 8 (7): 679–90. PMID 19539239. Verificați datele pentru:
|date=(ajutor) - ^ Akerman, S (). „Diencephalic and brainstem mechanisms in migraine”. Nature reviews. Neuroscience. 12 (10): 570–84. PMID 21931334.
- ^ Shevel, E (2011 Mar). „The extracranial vascular theory of migraine--a great story confirmed by the facts”. Headache. 51 (3): 409–17. PMID 21352215. Verificați datele pentru:
|date=(ajutor) - ^ Cousins, G (2011 Jul-Aug). „Diagnostic accuracy of the ID Migraine: a systematic review and meta-analysis”. Headache. 51 (7): 1140–8. doi:10.1111/j.1526-4610.2011.01916.x. PMID 21649653. Verificați datele pentru:
|date=(ajutor) - ^ Nappi, G (2005 Sep). „Introduction to the new International Classification of Headache Disorders”. The journal of headache and pain. 6 (4): 203–4. PMID 16362664. Verificați datele pentru:
|date=(ajutor) - ^ Negro, A (2011 Dec). „Chronic migraine: current concepts and ongoing treatments”. European review for medical and pharmacological sciences. 15 (12): 1401–20. PMID 22288302. Verificați datele pentru:
|date=(ajutor) - ^ a b c d Davidoff, Robert A. (). Migraine : manifestations, pathogenesis, and management (ed. 2nd). Oxford [u.a.]: Oxford Univ. Press. p. 81. ISBN 9780195137057.
- ^ Russell, G (). „Abdominal migraine: evidence for existence and treatment options”. Paediatric drugs. 4 (1): 1–8. PMID 11817981.
- ^ Modi S, Lowder DM (). „Medications for migraine prophylaxis”. American Family Physician. 73 (1): 72–8. PMID 16417067.
- ^ Diener HC, Limmroth V (). „Medication-overuse headache: a worldwide problem”. Lancet Neurology. 3 (8): 475–83. doi:10.1016/S1474-4422(04)00824-5. PMID 15261608.
- ^ Fritsche, Guenther; Diener, Hans-Christoph (). „Medication overuse headaches – what is new?”. Expert Opinion on Drug Safety. 1 (4): 331–8. doi:10.1517/14740338.1.4.331. PMID 12904133.
- ^ Kaniecki R, Lucas S. (). „Treatment of primary headache: preventive treatment of migraine”. Standards of care for headache diagnosis and treatment. Chicago: National Headache Foundation. pp. 40–52.
- ^ a b c Loder, E (2012 Jun). „The 2012 AHS/AAN guidelines for prevention of episodic migraine: a summary and comparison with other recent clinical practice guidelines”. Headache. 52 (6): 930–45. PMID 22671714. Verificați datele pentru:
|date=(ajutor) - ^ Silberstein, SD (). „Evidence-based guideline update: pharmacologic treatment for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society”. Neurology. 78 (17): 1337–45. PMID 22529202.
- ^ Jackson JL, Kuriyama A, Hayashino Y (). „Botulinum toxin A for prophylactic treatment of migraine and tension headaches in adults: a meta-analysis”. JAMA. 307 (16): 1736–45. doi:10.1001/jama.2012.505. PMID 22535858.
- ^ Pringsheim T, Davenport W, Mackie G, et al. Canadian Headache Society guideline for migraine prophylaxis. Can J Neurol Sci. 2012 Mar;39(2 Suppl 2):S1-59. PMID 22683887
- ^ PMID 21359919 (PubMed)
Citation will be completed automatically in a few minutes. Jump the queue or expand by hand - ^ Linde, K; Allais, G; Brinkhaus, B; Manheimer, E; Vickers, A; White, AR (). Linde, Klaus, ed. „Acupuncture for migraine prophylaxis”. Cochrane Database of Systematic Reviews (Online) (1): CD001218. doi:10.1002/14651858.CD001218.pub2. PMC 3099267
 . PMID 19160193.
. PMID 19160193.
- ^ Chaibi, Aleksander; Tuchin, Peter J.; Russell, Michael Bjørn (). „Manual therapies for migraine: A systematic review”. The Journal of Headache and Pain. 12 (2): 127–33. doi:10.1007/s10194-011-0296-6. PMC 3072494
 . PMID 21298314.
. PMID 21298314.
- ^ Bianchi, A; Salomone, S; Caraci, F; Pizza, V; Bernardini, R; Damato, C (). „Vitamins & Hormones Volume 69”. Vitamins and hormones. Vitamins & Hormones. 69: 297–312. doi:10.1016/S0083-6729(04)69011-X. ISBN 978-0-12-709869-2. PMID 15196887.
|chapter=ignorat (ajutor) - ^ Rios, Juanita; Passe, Megan M. (). „Evidence-Based Use of Botanicals, Minerals, and Vitamins in the Prophylactic Treatment of Migraines”. Journal of the American Academy of Nurse Practitioners. 16 (6): 251–6. doi:10.1111/j.1745-7599.2004.tb00447.x. PMID 15264611.
- ^ Holland, S (). „Evidence-based guideline update: NSAIDs and other complementary treatments for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society”. Neurology. 78 (17): 1346–53. PMID 22529203.
- ^ Nestoriuc, Yvonne; Martin, Alexandra (). „Efficacy of biofeedback for migraine: A meta-analysis”. Pain. 128 (1–2): 111–27. doi:10.1016/j.pain.2006.09.007. PMID 17084028.
- ^ Nestoriuc, Y; Martin, A; Rief, W; Andrasik, F (). „Biofeedback treatment for headache disorders: A comprehensive efficacy review”. Applied psychophysiology and biofeedback. 33 (3): 125–40. doi:10.1007/s10484-008-9060-3. PMID 18726688.
- ^ Schoenen, J; Allena, M; Magis, D (). „Neurostimulation therapy in intractable headaches”. Handbook of clinical neurology / edited by P.J. Vinken and G.W. Bruyn. Handbook of Clinical Neurology. 97: 443–50. doi:10.1016/S0072-9752(10)97037-1. ISBN 9780444521392. PMID 20816443.
- ^ Reed, KL; Black, SB; Banta Cj, 2nd; Will, KR (). „Combined occipital and supraorbital neurostimulation for the treatment of chronic migraine headaches: Initial experience”. Cephalalgia. 30 (3): 260–71. doi:10.1111/j.1468-2982.2009.01996.x. PMID 19732075.
- ^ Kung, TA (2011 Jan). „Migraine surgery: a plastic surgery solution for refractory migraine headache”. Plastic and reconstructive surgery. 127 (1): 181–9. doi:10.1097/PRS.0b013e3181f95a01. PMID 20871488. Verificați datele pentru:
|date=(ajutor) - ^ Rabbie R, Derry S, Moore RA, McQuay HJ (). Moore, Maura, ed. „Ibuprofen with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 10 (10): CD008039. doi:10.1002/14651858.CD008039.pub2. PMID 20927770.
- ^ Derry S, Rabbie R, Moore RA (). „Diclofenac with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 2: CD008783. doi:10.1002/14651858.CD008783.pub2. PMID 22336852.
- ^ Kirthi V, Derry S, Moore RA, McQuay HJ (). Moore, Maura, ed. „Aspirin with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 4 (4): CD008041. doi:10.1002/14651858.CD008041.pub2. PMID 20393963.
- ^ Derry S, Moore RA, McQuay HJ (). Moore, Maura, ed. „Paracetamol (acetaminophen) with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 11 (11): CD008040. doi:10.1002/14651858.CD008040.pub2. PMID 21069700.
- ^ Johnston MM, Rapoport AM (). „Triptans for the management of migraine”. Drugs. 70 (12): 1505–18. doi:10.2165/11537990-000000000-00000. PMID 20687618.
- ^ Tepper Stewart J., S. J.; Tepper, Deborah E. (). „Breaking the cycle of medication overuse headache”. Cleveland Clinic Journal of Medicine. 77 (4): 236–42. doi:10.3949/ccjm.77a.09147. PMID 20360117.
- ^ Kelley, NE (2012 Jan). „Rescue therapy for acute migraine, part 1: triptans, dihydroergotamine, and magnesium”. Headache. 52 (1): 114–28. doi:10.1111/j.1526-4610.2011.02062.x. PMID 22211870. Verificați datele pentru:
|date=(ajutor) - ^ al.], ed. Jes Olesen, ... [et (). Durerile de cap (ed. 3. ed.). Philadelphia: Lippincott Williams & Wilkins. p. 516. ISBN 9780781754002.
- ^ a b Morren, JA (2010 Dec). „Where is dihydroergotamine mesylate in the changing landscape of migraine therapy?”. Expert opinion on pharmacotherapy. 11 (18): 3085–93. doi:10.1517/14656566.2010.533839. PMID 21080856. Verificați datele pentru:
|date=(ajutor) - ^ Colman I; Friedman BW; Brown MD; et al. (). „Parenteral dexamethasone for acute severe migraine headache: meta-analysis of randomised controlled trials for preventing recurrence”. BMJ. 336 (7657): 1359–61. doi:10.1136/bmj.39566.806725.BE. PMC 2427093
 . PMID 18541610.
. PMID 18541610.
- ^ Posadzki, P (2011 Jun). „Spinal manipulations for the treatment of migraine: a systematic review of randomized clinical trials”. Cephalalgia : an international journal of headache. 31 (8): 964–70. doi:10.1177/0333102411405226. PMID 21511952. Verificați datele pentru:
|date=(ajutor) - ^ a b Schürks, M (2011 Sep). „Migraine and mortality: a systematic review and meta-analysis”. Cephalalgia : an international journal of headache. 31 (12): 1301–14. doi:10.1177/0333102411415879. PMID 21803936. Verificați datele pentru:
|date=(ajutor) - ^ a b c Schürks, M (). „Migraine and cardiovascular disease: systematic review and meta-analysis”. BMJ (Clinical research ed.). 339: b3914. PMC 2768778
 . PMID 19861375.
. PMID 19861375.
- ^ Kurth, T (2012 Jan). „Migraine and stroke: a complex association with clinical implications”. Lancet neurology. 11 (1): 92–100. PMID 22172624. Verificați datele pentru:
|date=(ajutor) - ^ Rist, PM (2011 Jun). „Migraine, migraine aura, and cervical artery dissection: a systematic review and meta-analysis”. Cephalalgia : an international journal of headache. 31 (8): 886–96. doi:10.1177/0333102411401634. PMC 3303220
 . PMID 21511950. Verificați datele pentru:
. PMID 21511950. Verificați datele pentru: |date=(ajutor) - ^ Kurth, T (2010 Mar). „The association of migraine with ischemic stroke”. Current neurology and neuroscience reports. 10 (2): 133–9. doi:10.1007/s11910-010-0098-2. PMID 20425238. Verificați datele pentru:
|date=(ajutor) - ^ Weinberger, J (2007 Mar). „Stroke and migraine”. Current cardiology reports. 9 (1): 13–9. PMID 17362679. Verificați datele pentru:
|date=(ajutor) - ^ Wang SJ (). „Epidemiology of migraine and other types of headache in Asia”. Curr Neurol Neurosci Rep. 3 (2): 104–8. doi:10.1007/s11910-003-0060-7. PMID 12583837.
- ^ Natoli, JL (2010 May). „Global prevalence of chronic migraine: a systematic review”. Cephalalgia : an international journal of headache. 30 (5): 599–609. doi:10.1111/j.1468-2982.2009.01941.x. PMID 19614702. Verificați datele pentru:
|date=(ajutor) - ^ a b Hershey, AD (2010 Feb). „Current approaches to the diagnosis and management of pediatric migraine”. Lancet neurology. 9 (2): 190–204. PMID 20129168. Verificați datele pentru:
|date=(ajutor) - ^ a b Nappi, RE (2009 Jun). „Hormonal management of migraine at menopause”. Menopause international. 15 (2): 82–6. PMID 19465675. Verificați datele pentru:
|date=(ajutor) - ^ a b Miller, Neil (). Walsh and Hoyt's clinical neuro-ophthalmology (ed. 6th ed). Philadelphia, Pa.: Lippincott Williams & Wilkins. p. 1275. ISBN 9780781748117.
- ^ a b c d e Borsook, David (). The migraine brain : imaging, structure, and function. New York: Oxford University Press. pp. 3–11. ISBN 9780199754564.
- ^ a b Waldman, [edited by] Steven D. (). Pain management (ed. 2nd ed.). Philadelphia, PA: Elsevier/Saunders. pp. 2122–2124. ISBN 9781437736038.
- ^ Mays, eds. Margaret Cox, Simon (). Human osteology : in archaeology and forensic science (ed. Repr.). Cambridge [etc.]: Cambridge University Press. p. 345. ISBN 9780521691468.
- ^ Colen, Chaim (). Neurosurgery. Colen Publishing. p. 1. ISBN 9781935345039.
- ^ Daniel, Britt Talley (). Migraine. Bloomington, IN: AuthorHouse. p. 101. ISBN 9781449069629.
- ^ a b Tfelt-Hansen, PC (2011 May). „One hundred years of migraine research: major clinical and scientific observations from 1910 to 2010”. Headache. 51 (5): 752–78. PMID 21521208. Verificați datele pentru:
|date=(ajutor) - ^ a b c Stovner, LJ (2008 Jun). „Impact of headache in Europe: a review for the Eurolight project”. The journal of headache and pain. 9 (3): 139–46. PMID 18418547. Verificați datele pentru:
|date=(ajutor) - ^ a b c Mennini, FS (2008 Aug). „Improving care through health economics analyses: cost of illness and headache”. The journal of headache and pain. 9 (4): 199–206. PMID 18604472. Verificați datele pentru:
|date=(ajutor) - ^ Tepper SJ, Stillman MJ (). „Clinical and preclinical rationale for CGRP-receptor antagonists in the treatment of migraine”. Headache. 48 (8): 1259–68. doi:10.1111/j.1526-4610.2008.01214.x. PMID 18808506.
- ^ Merck & Co., Inc. (). „SEC Annual Report, Fiscal Year Ending Dec 31, 2011” (PDF). SEC. p. 65. Accesat în .
- ^ ClinicalTrials.gov NCT01315847 Position Emission Tomography Study of Brain CGRP Receptors After MK-0974 Administration (MK-0974-067 AM1)
Note
- Olesen, Jes (). The headaches (ed. 3. ed.). Philadelphia: Lippincott Williams & Wilkins. ISBN 9780781754002.
Linkuri externe
Format:Diseases of the nervous system Format:Headache Format:Antimigraine preparations

