Limfom folicular
| Limfom folicular | |
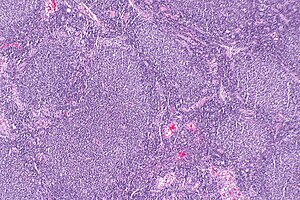 Imagine microscopică a unui limfom folicular, evidențiind foliculii limfoizi anormali caracteristici. Colorație H&E. | |
| Specialitate | Hematologie și oncologie |
|---|---|
| Clasificare și resurse externe | |
| ICD-10 | C82 |
| ICD-11 | |
| OMIM | 151430 |
| MeSH ID | D008224[1] |
| Modifică date / text | |
Limfomul folicular (LF) este un cancer care implică anumite tipuri de globule albe cunoscute sub numele de limfocite. Cancerul provine din diviziunea necontrolată a unor tipuri specifice de celule B cunoscute sub numele de centrocite și centroblaste . Aceste celule ocupă în mod normal foliculii (vârtejuri nodulare alcătuite din diferite tipuri de limfocite) din centrele germinative ale țesuturilor limfoide, cum ar fi ganglionii limfatici. Celulele canceroase din LF formează de obicei structuri foliculare sau asemănătoare foliculilor (vezi figura alăturată) în țesuturile pe care le invadează. Aceste structuri sunt de obicei caracteristica histologică dominantă a acestui cancer.[2]
Există câteva sinonime învechite pentru LF, cum ar fi limfom CB/CC (limfom centroblastic și centrocitar), limfom nodular[3], Boala Brill-Symmers, precum și subtipul limfom folicular cu celule mari[4]. În SUA și Europa, această boală este a doua cea mai frecventă formă de limfoame non-Hodgkin, depășită doar de limfomul difuz cu celule B mari.[5] LF reprezintă 10-20% din limfoamele non-Hodgkin, cu aproximativ 15.000 de cazuri noi diagnosticate în fiecare an în SUA și Europa.[6] Studii recente indică faptul că LF are o prevalență asemănătoare și în Japonia.[7]
LF este o entitate clinică extrem de complexă, cu o gamă largă de manifestări[8] care nu au fost încă pe deplin sistematizate. [9] Este de obicei precedată de o tulburare precanceroasă benignă în care centrocite și/sau centroblaste anormale se acumulează în țesutul limfoid. Ele pot circula apoi în sânge, determinând o afecțiune asimptomatică numită neoplazie limfoidă in situ de tip limfom folicular (in situ follicular lymphoma, ISFL). Un mic procent din aceste cazuri progresează la FL. [10] Cel mai frecvent, totuși, FL se prezintă ca o umflare a ganglionilor limfatici la nivelul gâtului, axilelor și/sau în regiunea inghinală. Mai rar, se prezintă ca un cancer al tractului gastrointestinal, la copii ca un cancer care implică țesuturi limfoide ale zonei capului și gâtului (de exemplu amigdalele)[11], sau una sau mai multe mase în țesuturile non-limfoide precum testiculele.[12]
LF are de obicei o evoluție lentă, care se menține nemodificată ani de zile. [8] Cu toate acestea, în fiecare an, 2-3% [13] din cazurile de LF progresează la o formă mai agresivă: la așa-numitul LF de grad 3B, la un limfom difuz cu celule B mari sau la un alt tip de cancer agresiv cu celule B. Aceste limfoame foliculare transformate (transformed follicular lymphoma, t-FL) sunt în esență incurabile. [6] Cu toate acestea, progresele recente în tratamentul t-FL (de exemplu, adăugarea la chimioterapia standard a agenților cum ar fi rituximab) au îmbunătățit timpul general de supraviețuire. Aceste regimuri mai noi pot, de asemenea, să întârzie transformarea FL în t-FL. [6] Progrese suplimentare în înțelegerea FL pot duce la îmbunătățiri suplimentare în tratarea bolii. [13] [14]
Alterări genomice[modificare | modificare sursă]
Progresia LF in situ la LF și a acestuia la t-FL par să implice acumularea unui număr tot mai mare de modificări genomice (adică anomalii cromozomiale și mutații genetice) în precursorii celulelor B implicați în această boală. Cel puțin unele dintre aceste modificări par să cauzeze supraexpresia sau subexpresia produselor genelor care reglează susceptibilitatea acestor celule de a dezvolta alte modificări genomice, de a supraviețui, de a prolifera și/sau de a se răspândi în alte țesuturi. În consecință, mai multe clone de celule B prezintă tot mai multe modificări genomice și dezvoltă un comportament malign. Nicio modificare genomică nu pare a fi de una singură responsabilă pentru dezvoltarea fiecărei forme din spectrul LF. Mai degrabă, această progresie în mai multe etape este rezultatul interacțiunilor dintre multiplele modificări genomice.[6] [13]
Limfomul folicular in situ[modificare | modificare sursă]
Limfomul folicular in situ este o acumulare de celule B monoclonale (adică celule descendente dintr-o singură celulă ancestrală) în centrii germinali ai țesutului limfoid. Aceste celule poartă în mod obișnuit o anomalie genomică patologică, adică o translocație între poziția 32 pe brațul lung al cromozomului 14 și poziția 21 pe brațul lung al cromozomului 18. Această translocare, notată t(14:18)(q32:q21), juxtapune gena B-cell lymphoma 2(d) ( BCL2) de pe cromozomul 18 cu poziția q21.33 aproape de locusul lanțului greu al imunoglobulinei (IGH@) de pe cromozomul 14 cu poziția q21. În consecință, este supraexprimat produsul genei BCL2, anume proteina Bcl-2, un regulator al apoptozei. Funcția Bcl-2 este inhibiția morții celulare programate, prelungind astfel supraviețuirea celulară. Supraexprimarea Bcl2 în celulele B ale ISFL este considerată a fi un factor critic în acumularea modificărilor patologice și progresia malignă. [10] Un număr mic (de exemplu, 1 din 100.000) de celule sanguine nucleate circulante care poartă această translocație se găsesc la 50-67% dintre indivizii sănătoși, iar prevalența acesteia crește cu vârsta și anii de fumat tutun. Deoarece majoritatea persoanelor cu această translocare în celulele lor sanguine nu dezvoltă ISFL, translocația t(14:18)(q32:q21), cu toate că prelungește supraviețuirea celulelor, trebuie să fie doar un pas în dezvoltarea ISFN. Se presupune că această translocare are loc în timpul dezvoltării timpurii a celulelor B imature ale măduvei osoase (adică celule pre-B/celule pro-B), după care aceste celule circulă liber și, în cazuri rare, se acumulează și se maturizează în centrocite și/sau centroblaste în centrii germinali ai foliculilor limfoizi, unde formează ISFL. Mecanismul care favorizează această localizare și acumularea ulterioară de limfocite modificate este neclar. [15]
Persoanele cu ISFL progresează la FL cu o rată de 2-3%/an timp de cel puțin 10 ani după diagnostic. [13] Această progresie implică probabil achiziția de aberații genomice suplimentare pe lângă translocarea t(14:18)q32:q21) în celulele B ale ISFL. Mutațiile suspecte implică următoarele gene: 1) EZH2 (codifică proteina familiei polycomb repressive complex 2 care reprimă transcripției a diferitelor gene și se găsește în până la 27% din cazurile FL); [10] 2) CREBBP (codifică proteina de legare a CREB care contribuie la activarea diferitelor gene ); 3) TNFSF14 (codifică membrul 14 al superfamiliei factorului de necroză tumorală, care poate funcționa ca factor co-stimulator pentru activarea celulelor limfoide [2] ); și 4) KMT2D (codifică histon-lizin-N-metiltransferaza 2D, o histon-metiltransferază care reglează expresia diferitelor gene).[16] ISFL poate dobândi, de asemenea, multiple variații ale numărului de copii (adică dublări și deleții ale unei porțiuni a unui cromozom împreună cu genele conținute în acesta) care pot contribui la FL. În orice caz, numărul de anomalii genetice dobândite în celulele B ale ISFL este mult mai mic decât cel din FL. [10]
Limfomul folicular[modificare | modificare sursă]
Limfom folicular transformat[modificare | modificare sursă]
Mediul tumoral[modificare | modificare sursă]
Prezentare clinică și evoluție[modificare | modificare sursă]
Limfomul folicular in situ[modificare | modificare sursă]
Limfomul folicular[modificare | modificare sursă]
Limfomul folicular de tip duodenal[modificare | modificare sursă]
Limfomul folicular primar al tractului gastrointestinal[modificare | modificare sursă]
Limfomul folicular predominant difuz cu deleție 1p36[modificare | modificare sursă]
Limfomul folicular de tip pediatric[modificare | modificare sursă]
Limfomul folicular primar al testiculului[modificare | modificare sursă]
Limfomul folicular transformat[modificare | modificare sursă]
Diagnostic[modificare | modificare sursă]
Tratament și prognostic[modificare | modificare sursă]
Limfomul folicular in situ[modificare | modificare sursă]
Limfomul folicular localizat[modificare | modificare sursă]
Limfomul folicular asimptomatic[modificare | modificare sursă]
Limfomul folicular simptomatic[modificare | modificare sursă]
Limfomul folicular transformat[modificare | modificare sursă]
Profilaxia transformării LF la t-FL[modificare | modificare sursă]
Limfomul folicular recidivat[modificare | modificare sursă]
Vezi și[modificare | modificare sursă]
- Lista afecțiunilor hematologice
- Limfom cu celule mari
- Limfom folicular in situ
Note[modificare | modificare sursă]
- ^ Disease Ontology, accesat în
- ^ a b „The heterogeneity of follicular lymphomas: from early development to transformation”. Virchows Archiv. 468 (2): 127–39. februarie 2016. doi:10.1007/s00428-015-1864-y. PMID 26481245.
- ^ Definiția pentru „follicular lymphoma” de la Dorland's Medical Dictionary
- ^ Large-Cell Lymphoma, Follicular la Medical Subject Headings (MeSH), de la Biblioteca Națională de Medicină din Statele Unite
- ^ „Diagnosis and management of follicular lymphoma: A comprehensive review”. European Journal of Haematology. 103 (3): 152–163. iunie 2019. doi:10.1111/ejh.13271. PMID 31270855.
- ^ a b c d „Transformed follicular lymphoma”. Annals of Hematology. 97 (1): 17–29. ianuarie 2018. doi:10.1007/s00277-017-3151-2. PMID 29043381.
- ^ „Recent progress in follicular lymphoma in Japan and characteristics of the duodenal type”. Pathology International. 68 (12): 665–676. decembrie 2018. doi:10.1111/pin.12733. PMID 30456840.
- ^ a b „Clinical Impact of the 2016 Update to the WHO Lymphoma Classification”. Current Treatment Options in Oncology. 18 (7): 45. iulie 2017. doi:10.1007/s11864-017-0483-z. PMID 28670664.
- ^ „Follicular Lymphoma: Diagnostic and Prognostic Considerations in Initial Treatment Approach”. Current Oncology Reports. 21 (7): 63. mai 2019. doi:10.1007/s11912-019-0808-0. PMID 31119485.
- ^ a b c d „In situ neoplasia in lymph node pathology”. Seminars in Diagnostic Pathology. 35 (1): 76–83. ianuarie 2018. doi:10.1053/j.semdp.2017.11.001. PMID 29129357.
- ^ „The 2016 revision of the World Health Organization classification of lymphoid neoplasms”. Blood. 127 (20): 2375–90. mai 2016. doi:10.1182/blood-2016-01-643569. PMC 4874220
 . PMID 26980727.
. PMID 26980727.
- ^ „Pathology of follicular lymphoma”. Journal of Clinical and Experimental Hematopathology. 54 (1): 3–9. . doi:10.3960/jslrt.54.3. PMID 24942941.
- ^ a b c d „Transformation of follicular lymphoma – Why does it happen and can it be prevented?”. Best Practice & Research. Clinical Haematology. 31 (1): 49–56. martie 2018. doi:10.1016/j.beha.2017.10.005. PMID 29452666.
- ^ „Current prognostic and predictive factors in follicular lymphoma”. Annals of Hematology. 97 (2): 209–227. februarie 2018. doi:10.1007/s00277-017-3154-z. PMID 29032510.
- ^ „Monoclonal B cell lymphocytosis and "in situ" lymphoma”. Seminars in Cancer Biology. 24: 3–14. februarie 2014. doi:10.1016/j.semcancer.2013.08.003. PMID 23999128.
- ^ „Emerging issues after the recognition of in situ follicular lymphoma”. Leukemia & Lymphoma. 55 (3): 482–90. martie 2014. doi:10.3109/10428194.2013.807926. PMID 23713483.
