Neuro-oncologia
| Acest articol sau această secțiune are bibliografia incompletă sau inexistentă. Puteți contribui prin adăugarea de referințe în vederea susținerii bibliografice a afirmațiilor pe care le conține. |

Neuro-oncologia este o specializare în medicină care combină neurologia și oncologia.
Neuro-oncologia se ocupă în primul rând cu diagnosticarea, terapia și cercetarea bolilor tumorale ale sistemului nervos, care include următoarele tipuri de tumori:
- tumori primare ale sistemului nervos central (tumori cerebrale și tumori ale măduvei spinării)
- tumori secundare ale sistemului nervos central (metastaze cerebrale și metastaze ale măduvei spinării)
- limfoame maligne ale sistemului nervos central
- Tumori ale sistemului nervos periferic
Această listă arată deja că aceasta este o zonă amplă care este dificil de definit. În timp ce tratamentul limfoamelor nervoase centrale urmează, de asemenea, ghidurile de tratament hematologic, iar metastazele cerebrale nu sunt tratate separat de terapia de bază a tumorii primare, tumorile nervoase periferice sunt benigne, precum neurinoamele și, ca și alte tumori ale țesuturilor moi, sunt adesea localizate în ortopedie zonă.
Informatii generale[modificare | modificare sursă]
Tumorile primare ale sistemului nervos central[modificare | modificare sursă]
Tumorile cerebrale primare pot apărea la orice vârstă, de la copilărie până la sfârșitul vieții. Factori precum vârsta, localizarea tumorii și prezentarea clinică sunt de ajutor în diagnosticul diferențial. Cele mai multe tipuri de tumori cerebrale primare sunt mai frecvente la bărbați, cu excepția meningioamelor, care sunt mai frecvente la femei.
Tumori metastatice ale sistemului nervos central[modificare | modificare sursă]
Invazia sau compresia directă a țesuturilor continue este legată de apropierea sistemului nervos de alte structuri.
Metastaze intracraniene[modificare | modificare sursă]
Există trei tipuri de metastaze intracraniene: metastaze cerebrale, metastaze durale și metastaze meningeale-leptomeningeale. Metastazele cerebrale pot fi unice sau multiple și afectează orice parte a creierului. Metastazele la structurile durale apar în general prin răspândire hematogenă sau invazie directă dintr-un os adiacent. Metastazele durale pot invada creierul subiacent și pot provoca edem focal și simptome neurologice asociate. Datorită locației lor corticale, aceste procese tind să provoace convulsii la începutul cursului. Metastaza leptomeningeală este un fenomen clinic rar, dar bine-cunoscut la pacienții cu cancer. Metastazele leptomeningeale se datorează cel mai frecvent tumorilor primare ale sânului, plămânilor sau melanomului.
Metastaze craniene[modificare | modificare sursă]
Metastazele la nivelul craniului sunt împărțite în două categorii: Calvariu și baza craniului.
Tumorile primare ale sistemului nervos central[modificare | modificare sursă]
O primă subdiviziune a tumorilor sistemului nervos central (SNC) apare între tumorile primare (care provin direct din SNC) și tumorile metastatice (care provin din alt organ). Acestea din urmă au o incidență de aproximativ zece ori mai mare decât cele dintâi. Tumorile cerebrale sunt neoplasme care se dezvoltă în creier. Tumorile precum meningiomul, care din cauza masei lor comprimă, dar nu pătrund în creier, și tumorile hipofizare și epifizare, care sunt localizate pe trunchiul cerebral, sunt adesea denumite incorect tumori cerebrale.Termenul de tumori intracraniene le rezumă mai precis.
Tumorile primare ale SNC cuprind o varietate de entități patologice, fiecare cu propria sa istorie naturală. Datorită faptului că numai tumorile gliale reprezintă aproape 40 la sută dintre aceste tumori, se poate face mai întâi o distincție între tumorile gliale (glioame) și tumorile non-gliale. Cele mai frecvente glioame sunt astrocitoamele (care provin din celulele astrocitelor gliale), oligodendroglioamele (care provin din celulele oligodendrogliale) și ependimoamele (proveniente din celulele ependimale).
Epidemiologie[modificare | modificare sursă]
Tumorile primare maligne ale sistemului nervos central sunt relativ rare și reprezintă aproximativ 2 procent din toate neoplasmele maligne. Bolile tumorale ale sistemului nervos central sunt distribuite la 95 la sută pe creier și la 5 Procent pe meninge, nervi cranieni și măduva spinării. Ele pot apărea la orice vârstă, iar riscul de a dezvolta boala crește odată cu vârsta. La adulți, glioamele pot fi găsite histologic provenind din țesutul de susținere al celulelor nervoase, dintre care aproximativ 75. procent din glioblastoame Astrocitoame IV. grade cu prognostic nefavorabil. Tumorile embrionare predomină la sugari și copiii mici.
În Germania, aproximativ 3.970 s-au îmbolnăvit în 2016 bărbați și 3.460 Femeile cu tumori maligne ale sistemului nervos central. În medie, ratele de supraviețuire sunt de 21 la sută pentru bărbați și 24 procente pentru femei. De asemenea, statisticile includ rareori tumorile SNC benigne din punct de vedere histologic, care apar la aproximativ 6.000 cazuri noi per minciuna de an. Aproximativ 65 Procentul provine de la meninge. Femeile sunt afectate mult mai des. Dacă nu sunt tratate cu intervenție chirurgicală sau radioterapie, chiar și tumorile benigne pot fi fatale datorită creșterii progresive în spațiul cranian închis. Cea mai frecventă tumoare malignă a SNC intracranienă este glioblastomul, cea mai frecventă benignă este meningiomul.
Etiologie[modificare | modificare sursă]
Predispoziția genetică la neoplasmele sistemului nervos central este relativ neobișnuită, deși unele glioame pot apărea ca complicații ale multiplelor tulburări familiale.
Mutația unor gene supresoare tumorale caracterizează mai multe sindroame ereditare care arată o susceptibilitate crescută la dezvoltarea tumorilor cerebrale. Următoarele mutații și sindroamele acestora sunt asociate cu un risc mai mare de a dezvolta tumori cerebrale: mutația genei NF1 cu neurofibromatoză de tip 1, mutația APC cu sindromul Turcot, mutația PTCH cu sindromul Gorlin și TP53 sau CHEK2 -Mutația cu sindromul Li-Fraumeni.
Factorii de mediu asociați cu tumorile cerebrale primare sunt greu de identificat. În unele studii, expunerea la clorură de vinil a fost asociată cu o incidență crescută a gliomului de grad înalt. Singura cauză rară, dar bine identificată, a unei tumori cerebrale primare este radiațiile ionizante. În special, radioterapia copiilor cu tinea capitis și a pacienților cu leucemie limfatică acută, craniofaringiom sau limfom non-Hodgkin este asociată cu un risc crescut de gliom. Există un risc crescut de apariție a limfomului cerebral primar la pacienții cu SIDA.
Clinica[modificare | modificare sursă]
Semne si simptome[modificare | modificare sursă]
Simptomele neoplaziei cerebrale se caracterizează prin deplasare sau Distrugerea țesutului înconjurător și infiltrarea acelorași cauze.
Cel mai frecvent simptom, raportat de 35% dintre pacienți, este durerea de cap. Apariția durerilor de cap severe la pacienții care altfel suferă rar de acestea este adesea caracteristică, mai ales dacă atacurile de cefalee sau migrenele sunt mai severe dimineața și sunt însoțite de greață, vărsături și deficite neurologice. La pacienții care suferă de dureri de cap mai des, o schimbare a formei, o creștere a frecvenței sau intensității atacurilor poate fi un simptom al dezvoltării unei tumori pe creier. Convulsiile apar la aproximativ o treime dintre pacienții cu gliom, în special cu tumori de grad scăzut sau ale SNC. Deficitele neurologice focale sunt legate de localizarea tumorii. Modificări ale stării mentale apar, de asemenea, la 15 până la 20% dintre pacienții cu gliom.
Diagnosticare imagistică[modificare | modificare sursă]

Tomografia computerizată (CT) și imagistica prin rezonanță magnetică (RMN) pot detecta eficient o neoplazie la nivelul creierului. RMN-ul este mai sensibil decât CT pentru identificarea leziunilor, dar are contraindicații pentru pacienții cu stimulatoare cardiace, proteze incompatibile, cleme metalice și altele. CT rămâne metoda de elecție pentru a detecta calcificări în leziuni sau eroziuni osoase ale calotei sau bazei. Utilizarea substanțelor de contrast, care sunt iodate în cazul CT și paramagnetic (gadoliniu) în cazul RMN, permite achiziționarea de informații privind vascularizarea și integritatea barierei hemato-encefalice, o mai bună definire a tumorii tumorale comparativ cu la edemul inconjurator si generarea de ipoteze despre gradul de malignitate. Examenul radiologic permite, de asemenea, o evaluare a efectelor mecanice și a modificărilor ulterioare ale structurilor cerebrale rezultate în urma tumorii, precum hidrocefalie și hernii, ale căror efecte pot fi fatale. În cele din urmă, în pregătirea pentru intervenție chirurgicală, acest diagnostic poate fi utilizat pentru a determina localizarea leziunii sau infiltrarea tumorii în zone vitale ale creierului. În acest scop, RMN-ul este mai eficient decât CT deoarece poate oferi imagini tridimensionale.
Instrumentele de imagistică radiologică de diagnostic evidențiază modificarea țesutului neoplazic în comparație cu parenchimul cerebral normal (prin modificări ale densității țesuturilor realizate electronic pe CT și intensității semnalului la RMN).
La fel ca majoritatea țesuturilor patologice, tumorile sunt recunoscute și printr-o acumulare crescută de apă intracelulară. În tomograma computerizată apar hipodense, adică cu o densitate mai mică decât parenchimul cerebral, în tomograma prin rezonanță magnetică nucleară cu relaxare spin-latice hipointensă și în relaxare spin-spin precum și ponderarea protonilor (PD) hiperintens.
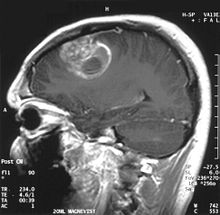
Zona sănătoasă a creierului nu ar trebui să prezinte nicio luminiscență specială pe o imagine radiologică. Prin urmare, este de la sine înțeles că se acordă atenție gamelor de semnal de contrast mai mari. În țesutul tumoral, în general, proporția mai mare de îmbunătățire a contrastului se datorează barierei specifice tumorii sângelui care permite trecerea iodului (CT) și gadoliniului (IRM) în spațiul interstițial extravascular intratumoral. Aceasta crește semnalul (densitatea sau intensitatea) tumorii.
Cu toate acestea, trebuie avut grijă pentru a se asigura că intensificarea contrastului nu diferențiază definitiv neoplazia de edemul periplagă. De fapt, constatarea anatomo-patologică în țesutul tumoral de gliom malign infiltrant, cum ar fi glioblastomul și astrocitomul anaplazic, arată și dincolo de edemul vasogenic cauzat de distrugerea barierei hemato-encefalice de către tumoră. Această din urmă stare clinică este slab detectabilă prin imagistica diagnostică. Tomografia computerizată a creierului arată în mod obișnuit o masă de țesut care poate fi îmbunătățită prin orice contrast.
La CT, glioamele de grad scăzut apar de obicei izodense față de parenchimul normal și, prin urmare, pot să nu prezinte îmbunătățirea contrastului. În mod similar, leziunile din fosa craniană posterioară sunt greu de identificat pe CT. În consecință, rezultatele unei astfel de tomografii nu sunt întotdeauna suficiente în scopuri de diagnostic. În cazurile îndoielnice, utilizarea imaginii prin rezonanță magnetică mai sensibilă este esențială.
Pe -RMN arată o tumoare intracraniană ca o leziune masivă care poate deveni mai luminiscentă după utilizarea mediului de contrast. Cu toate acestea, există întotdeauna o anomalie de semnal -Imagistica prin rezonanță magnetică, care indică prezența neoplaziei sau a edemului vasogenic. De obicei, luminiscența crescută (imbunătățirea contrastului) indică o tumoră cu un grad mai mare de malignitate. Un inel de contrast este caracteristic glioblastomului, partea luminiscentă corespunzând părții vitale a tumorii maligne, iar partea mai întunecată. -zona hiperensă corespunzătoare necrozei tisulare.
Punerea în scenă[modificare | modificare sursă]
Majoritatea tumorilor intracraniene primare rămân localizate în craniu, deci nu sunt necesare proceduri sistemice de stadializare.
În schimb, tumorile neuroectodermice primare, meduloblastoamele, tumorile cu celule germinale ale SNC și limfoamele primare ale SNC se răspândesc adesea prin spațiul subarahnoidian la leptomeninge. Prin urmare, pentru toți pacienții cu astfel de diagnostice este necesară o imagistică prin rezonanță magnetică spinală sau o puncție lombară.
Tipuri de tumori[modificare | modificare sursă]
Glioame[modificare | modificare sursă]
Tumorile primare ale sistemului nervos central (SNC) implică o varietate de țesuturi patologice, fiecare cu propria sa istorie naturală. Datorită faptului că doar glioamele reprezintă aproape 40 la sută din toate tumorile SNC, este obișnuit în literatură să se facă distincția între tumorile gliale și nongliale.
Astrocitoame[modificare | modificare sursă]
În literatură au fost propuse de-a lungul timpului diferite sisteme de categorii pentru gradarea malignității astrocitoamelor. Din 1993, sistemul de rating pe patru niveluri propus de Organizația Mondială a Sănătății (OMS) a fost cel mai utilizat și aplicat. Se bazează pe patru caracteristici histologice: creșterea densității celulare, mitoză, proliferare endotelială și necroză. Ulterior, astrocitoamele de gradul I, cum ar fi astrocitoamele pilocitare, sunt de obicei de histologie benignă. Astrocitoamele II. Gradele (difuze) prezintă densitatea celulară crescută ca singura caracteristică histologică și sunt neoplasme cu un grad mai scăzut de infiltrare. Astrocitoamele III prezintă o mitoză semnificativă. grad (anaplastic). Și proliferarea endotelială sau necroza se observă în astrocitoamele IV. grade, așa-numitele glioblastoame.
Astrocitoame de grad scăzut[modificare | modificare sursă]

Printre tumorile circumscrise se numără astrocitoamele pilocitare (inclusiv astrocitomul pilomixoid), astrocitoamele cu celule gigantice subependimale și xantastrocitoamele pleomorfe. Acestea sunt neoplasme oarecum mai rare de histologie benignă care de multe ori pot fi vindecate doar prin intervenție chirurgicală. Dacă excizia este incompletă, țesutul tumoral rămas ar putea fi tratat cu succes cu radioterapie. În cazuri rare în care tratamentul local nu funcționează, chimioterapia sistemică poate avea succes, care trebuie ajustată individual. Copiii răspund la o combinație de carboplatină și vincristină.


Pe tomografia computerizată apar astrocitoamele II difuze. Grade decât leziunile mai puțin intense. În imagistica prin rezonanță magnetică preferată, agenții de contrast ar putea să nu poată evidenția aceste neoplasme, luminiscența lor poate fi mai subțire și mai slabă. Unul mai intens poate indica țesuturi cu anaplazie crescută. Ori de câte ori este posibil, se sugerează o biopsie pentru a obține mostre din porțiunea anaplazică a tumorii.
În majoritatea cazurilor, pacienții cu astrocitoame difuze au vârsta cuprinsă între 20 și 40 de ani. Apariția crizelor epileptice este tipică pentru ei. Condițiile pentru un prognostic favorabil sunt vârsta fragedă, dimensiunea tumorii sub 50 de milimetri și cea mai extinsă rezecție chirurgicală posibilă a tumorii. Recidivele tardive sunt relativ frecvente, motiv pentru care pacienții trebuie urmăriți timp de 15 ani după îndepărtarea tumorii.
În ciuda evoluției lor relativ lente, cele mai multe astrocitoame progresează spre leziuni caracterizate prin anaplazie extinsă, care sunt de obicei refractare la intervenții chirurgicale și radioterapie. Cu toate acestea, terapia pentru pacienții cu astrocitoame difuze de grad scăzut nu prezintă un consens unanim în literatură. Rolul rezecției complete este discutat în contexte profesionale. Rezultatele unor studii arată că îndepărtarea maximă a tumorii dă cele mai bune rezultate. De fapt, tumorile mici și unilaterale pot fi îndepărtate complet dacă nu sunt implicate structuri critice ale creierului. O abordare pragmatică care este în general acceptabilă pentru generalitatea cazurilor este eliminarea pe cât posibil a neoplaziei pentru a evita deficitele neurologice semnificative.
Studiile au arătat că radioterapia administrată imediat după diagnostic a prelungit timpul în care pacientul este liber de boală înainte de recidiva tumorală, comparativ cu situația în care cursul radioterapiei este amânat până la momentul progresiei. Cu toate acestea, în prezent nu există un consens că radioterapia la scurt timp după diagnosticare îmbunătățește „supraviețuirea generală” a pacientului.
La pacienții cu simptome mai ușoare sau fără simptome, sau cu convulsii care pot fi controlate cu medicamente anticonvulsivante, este posibilă amânarea radioterapia până când creșterea tumorii atinge o fază critică. Există adesea dorința de a reduce riscul de afectare neurologică cauzată de terapia cu radiații în sine. Două studii clinice prospective randomizate nu au arătat niciun beneficiu mai mare al radioterapiei cu doze mari decât al radioterapiei cu doze mici. În mod obișnuit, doza totală este între 45 și 54 Gray, cu o fracționare de 1,8 până la 2 Gray.
Efectul chimioterapiei adjuvante la pacienții cu astrocitoame de grad scăzut este încă în curs de investigare. Rezultatele preliminare ale unui studiu clinic care a comparat radioterapia în monoterapie cu radioterapia urmată de chimioterapie care conține procarbazină, lomustină și vincristină (PCV) au arătat o perioadă mai lungă de „supraviețuire fără boală” cu combinația, dar nu „supraviețuire globală” prelungită. Din cauza toxicității asociate cu protocolul PCV, utilizarea temozolomidei este recomandată atât ca terapie inițială, cât și post-recuperare.
Astrocitoame anaplazice[modificare | modificare sursă]

Astrocitomul anaplazic este o tumoare malignă a creierului caracterizată prin creștere difuză, densitate celulară crescută și figuri de diviziune nucleară. Ea provine dintr-o populație de celule specifică a sistemului nervos central, astrocitele. Conform clasificării OMS a tumorilor sistemului nervos central, tumora corespunde unei tumori de gradul III.
De obicei, pacienții cu astrocitom anaplazic prezintă convulsii epileptice, deficite neurologice focale, dureri de cap și modificări de personalitate. Vârsta medie a pacientului este de 45 de ani. Imagistica prin rezonanță magnetică arată în general o leziune masivă cu un semnal de contrast crescut, care poate fi, de asemenea, mai slab. Diagnosticul se face prin examinarea histologică a leziunii prin biopsie sau rezecție chirurgicală.
Un prognostic mai prost poate fi asociat cu vârsta înaintată, condiția fizică proastă și afectarea neurologică semnificativă. În general, rezultatul terapeutic este mai bun cu rezecția chirurgicală completă (tratament standard) fără creșterea deficitelor neurologice. Radioterapia este standard, deoarece s-a demonstrat că crește timpul de supraviețuire. Rolul chimioterapiei este controversat.
Glioblastom[modificare | modificare sursă]

Cele mai frecvente și maligne tumori cu celule gliale sunt glioblastoamele. Ele constau dintr-o masă eterogenă de celule de astrocitom slab diferențiate, în principal la adulți. Ele apar de obicei în emisferele cerebrale, mai rar în trunchiul cerebral sau măduva spinării. Cu excepția cazurilor foarte rare, ca toate tumorile cerebrale, acestea nu se extind dincolo de structurile sistemului nervos central.
Glioblastomul poate apărea dintr-o formă difuză (II. grad) sau un astrocitom anaplazic (III. gradul) dezvolta. În acest din urmă caz, se numește secundar. Cu toate acestea, atunci când apare fără antecedente sau dovezi de malignitate anterioară, este denumită primară. Glioblastoamele sunt tratate cu intervenții chirurgicale, radiații și chimioterapie. Sunt greu de vindecat și există puține cazuri care supraviețuiesc peste trei ani.
Oligodendroglioame[modificare | modificare sursă]
Oligodendrogliomul este o tumoare neobișnuită a creierului glial care provine din oligodendrocite. Apare în principal la adulții între 40 și 45 de ani, de preferință în cortexul cerebral și substanța albă a emisferelor cerebrale.
Oligodendroglioamele sunt relativ neobișnuite, reprezentând mai puțin de aproximativ 5% din toate tumorile cerebrale primare și nu mai mult de aproximativ 10 până la 15% din toate glioamele. Aceste tumori sunt împărțite în leziuni de grad scăzut și leziuni anaplazice. Oligodendrogliomul anaplazic se caracterizează prin creșterea densității celulare, mitoză, proliferare endotelială și polimorfism nuclear și necroză.
Oligodendroglioame și oligoastrocitoame de grad scăzut[modificare | modificare sursă]
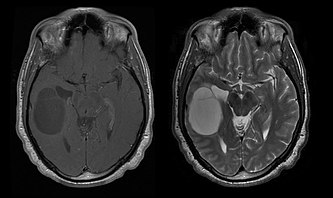
Supraviețuirea mediană pentru pacienții cu oligodendrogliom pur este de aproximativ 10 ani, cu oligoastrocitom de aproximativ 8 ani. Alungirea comparativ cu astrocitoamele pure se datorează unei deleții sau translocări a perechii 1p/19q în tumoră.
Vârsta medie a pacienților la diagnosticare este de 35 de ani. Simptomele tipice sunt crizele de epilepsie, dar pot fi raportate și deficite neurologice focale, modificări de personalitate sau alte simptome ale presiunii intracraniene, cum ar fi durerea de cap și vărsăturile. Aceste tumori nu sunt de obicei vizibile pe tomografia computerizată, așa că RMN este metoda de alegere pentru imagistica de diagnostic. Pe -imaginile prin rezonanță magnetică, acestea sunt recunoscute ca intensitate crescută a semnalului. Pe -imaginile, pe de altă parte, semnalul poate fi dezactivat, iar îmbunătățirea contrastului poate fi detectată doar ocazional. Este posibil să lipsească un semnal de calcificare.
Aceste tumori se dezvoltă mai lent decât astrocitoamele de grad scăzut și nu există un consens în literatura de specialitate cu privire la tratamentul optim. Tratamentul inițial include controlul simptomelor cu medicamente anticonvulsivante, radiații, chimioterapie sau o combinație a ultimelor două. Chirurgia, radioterapia și chimioterapia joacă un rol important în recidive. Rezecțiile pot ameliora simptomele. Pe temozolomidă a arătat 50 Procentul de pacienți care recidivă după radioterapie au o reacție pozitivă.
Oligodendroglioame și oligoastrocitoame anaplazice[modificare | modificare sursă]
Oligodendroglioamele anaplazice prezintă simptome tipice rezultate din efectul de masă și crize epileptice. În ciuda chimiosensibilității lor, supraviețuirea mediană este de numai 3 pana la 5 Ani. Tratamentul implică cât mai multă excizie posibil, urmată de radioterapie. În ceea ce privește chimioterapia, trebuie menționat că două studii clinice recente de fază III au comparat rezultatele radioterapiei cu cele ale radioterapiei combinate și chimioterapiei cu procarbazină, lomustină, vincristină. Deși supraviețuirea fără simptome relevante a fost mai lungă cu terapia combinată, supraviețuirea globală a fost aceeași pentru ambele terapii. Pacienții cu deleție 1p/19q au obținut cele mai bune rezultate ale tratamentului, în timp ce pacienții fără ștergere 1p/19q au putut să-și îmbunătățească rezultatele cu chimioterapie PCV.
Studiile clinice prospective au arătat că aproximativ 50 pana la 70 Procentul de pacienți cu oligodendrogliom anaplazic recurent după radioterapie răspund pozitiv la chimioterapie cu PCV sau temozolomidă. Deși eficacitatea superioară a terapiei cu temozolomidă și PCV nu a fost stabilită, lipsa mielosupresiei cumulate cu temozolomidă sugerează utilizarea acesteia la începutul tratamentului recăderii.
Ependimoame[modificare | modificare sursă]

Ependimomul este un neoplasm care se dezvoltă din celulele ependimale care căptușesc ventriculii cerebrali, plexul coroid, filum terminale și canalul central al măduvei spinării. Celulele ependimale sunt de asemenea prezente în parenchimul cerebral ca urmare a migrării embrionare din zonele periventriculare către cortexul cerebral.
Aceste tumori destul de rare pot apărea la orice vârstă, dar au două vârfuri caracteristice, de la 0 la 10 și de la 40 la 50 de ani. Leziunile intracraniene, care apar de obicei în fosa posterioară, sunt mai frecvente la prima grupă de vârstă, în timp ce leziunile coloanei vertebrale sunt mai frecvente la a doua grupă de vârstă.
Ependimoamele sunt împărțite în leziuni de grad scăzut (I. și II. grad pe scara OMS) și leziuni anaplazice (III. grade) subdivizat. I. gradul sunt în special subependimoamele și ependimoamele mixopapilare, III. Ependimom anaplazic. Pacienții cu ependimoame de grad scăzut la nivelul coloanei vertebrale care pot fi îndepărtate complet nu sunt supuși terapiei cu radiații ulterior. Rolul radioterapiei postoperatorii în ependimoamele intracraniene de grad scăzut este controversat, dar tratamentul cu radioterapie este de obicei indicat pentru tumorile anaplazice sau de grad scăzut care nu pot fi rezecate complet.
Studiile clinice au arătat că ependimoamele răspund la chimioterapie, în special cele pe bază de platină. Beneficiul chimioterapiei pe bază de platină este de 67 La sută, pe de altă parte, 25 pentru nitrozuree La sută. Prognosticul pentru ependimoame II. Notele sunt supraviețuirea fără boală pe 6 ani de 68 la sută și cu o supraviețuire globală de 87 La sută. În ependimoamele anaplazice, aceste valori scad la 29 la sută sau la 37 La sută.
Tumori nongliale[modificare | modificare sursă]
Meduloblastoame[modificare | modificare sursă]
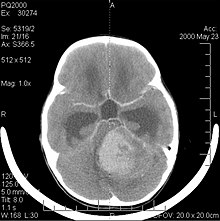
Meduloblastomul este cea mai frecventă tumoare malignă a creierului la copii. Cea mai mare incidență apare la copiii cu vârsta cuprinsă între 2 și 7 ani. Cel mai mare risc de îmbolnăvire rămâne în copilărie, deoarece meduloblastomul este foarte rar la persoanele cu vârsta peste 21 de ani.
Această tumoare este tipică fosei posterioare, unde este localizată în ambele emisfere ale cerebelului sau în vermisul cerebelos. Deoarece este invaziv și cu creștere rapidă, se răspândește de obicei în alte părți ale sistemului nervos central (SNC) prin intermediul LCR și poate infiltra podeaua ventriculului al patrulea din apropiere și a meningelor. Mai rar, pot apărea metastaze suplimentare ale SNC. Când apare malignitatea, simptomele includ pierderea echilibrului, necoordonare, diplopie, disartrie și din cauza implicării ventriculului al patrulea, care deseori duce la hidrocefalie obstructivă, dureri de cap, greață și vărsături și mers instabil.
RMN-ul arată de obicei o leziune masivă care sporește contrastul care implică cerebelul. După cum s-a menționat mai sus, meduloblastomul are o tendință mare de a se infiltra local în leptomeninge, precum și de a se răspândi prin spațiul subarahnoidian, implicând ventriculii, convexitatea cerebrală și suprafețele leptomeningeale ale coloanei vertebrale. În consecință, este necesară aducerea în rezonanță a întregului ax craniospinal.
Scopul intervenției chirurgicale este de a îndepărta cât mai mult posibil din masa prezentată de leziune. De fapt, tumorile reziduale postoperatorii au ca rezultat un prognostic mai prost. De asemenea, un prevestitor al unui prognostic nefavorabil este prezența celulelor tumorale în lichidul cefalorahidian sau detectarea prin rezonanță a metastazelor leptomeningeale. Chirurgia singură nu este de obicei curativă. În unele cazuri, totuși, poate rezulta iradierea terapeutică a axei craniospinale, concentrată pe locul tumorii primare. Adăugarea chimioterapiei după radioterapie crește rata de vindecare. Medicamentele pe bază de platină (cisplatină sau carboplatină), etoposida și un agent de alchilare (ciclofosfamidă sau lomustina) sunt utilizate împreună cu vincristina. Cu un tratament adecvat, cazurile de supraviețuire îndelungată de peste 3 ani la pacienții cu meduloblastom variază între 60 și 60 de ani. și 80 La sută.
Meningioame[modificare | modificare sursă]


Meningioamele sunt cele mai frecvente tumori cerebrale intracraniene extrinseci sau extra-axiale care apar din celulele arahnoidului, membrana care căptușește creierul și măduva spinării. Incidența acestei neoplazii este de aproximativ 2 cazuri per an pe 100.000 Rezident. Sunt mai frecvente la femeile din a șasea și a șaptea decadă. Frecvența lor este mai mare la pacienții cu neurofibromatoză de tip 2. Pierderea cromozomului 22 este caracteristic meningioamelor, deși semnificația prognostică a acestei constatări este încă neclară.
Pacienții cu meningiom pot prezenta simptome tipice unei leziuni masive de craniu, inclusiv convulsii și deficite neurologice focale. Deoarece meningiomul poate fi, de asemenea, asimptomatic, acestea sunt uneori detectate la tomografie computerizată și imagistica prin rezonanță magnetică din alte motive. Această tumoare prin rezonanță are un aspect caracteristic, constând de obicei într-o intensificare uniformă a contrastului de-a lungul durei cu separare clară de parenchimul cerebral. O altă trăsătură, deși nu este prezentă în toate cazurile, este așa-numita „coada durală”, reprezentată de o umflătură care se extinde dincolo de leziune și indică punctul de ancorare în dura.
Multe meningioame descoperite întâmplător nu necesită tratament în momentul diagnosticului inițial. Dacă se constată că pacientul are un efect de masă semnificativ, indiferent dacă sunt prezente sau nu simptome, tratamentul de elecție este de obicei rezecția completă. Într-un studio Mayo Clinics care a comparat ratele de control al tumorilor după rezecția chirurgicală și radiochirurgia la pacienții cu meningiom intracranian mic până la moderat și fără simptome de efect de masă, radiochirurgia a dus la un control mai bun (98). față de 88 la sută) și cu mai puține complicații (10 față de 22 procente) comparativ cu îndepărtarea chirurgicală.
Limfoame primare ale SNC[modificare | modificare sursă]

Limfomul primar al sistemului nervos central reprezintă aproximativ 2 procente la 3 procent din toate tumorile cerebrale la pacienții cu un sistem imunitar normal. Apar mai frecvent la bărbații cu vârsta peste 55 de ani până la 60 ani în sus. Aproape jumătate din toate limfoamele apar la pacienții de peste 60 de ani și aproximativ un sfert la pacienții de peste 70 de ani. ani în sus. Incidența pare să crească odată cu vârsta, dar motivul este încă neclar. Pacienții cu un sistem imunitar slăbit prezintă un risc mai mare de a dezvolta limfom SNC, astfel încât cei care au suferit un transplant de organe au o imunodeficiență congenitală sau o boală autoimună sau sunt infectați cu virusul imunodeficienței umane. Limfoamele cerebrale asociate HIV sunt asociate cu virusul Epstein-Barr, în special la pacienții cu un număr de limfocite CD4 sub 500 celule per milimetri cubi în sânge. Majoritatea limfoamelor SNC sunt limfoame difuze cu celule B mari.
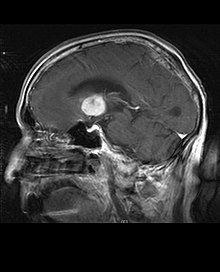
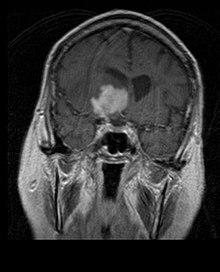
Pacienții suferă de o varietate de simptome caracteristice unei leziuni masive focale sau multifocale. RMN-ul arată de obicei tumori cu o intensificare omogenă a contrastului în substanța albă periventriculară profundă. Multifocalitatea și îmbunătățirea neomogenă sunt tipice pentru pacienții cu un sistem imunitar slăbit. Analiza limfomului SNC este extrem de importantă în diagnosticul diferențial al neoplaziei cerebrale. De remarcat faptul că administrarea de corticosteroizi poate duce la dispariția completă a intensificației, ceea ce complică diagnosticul leziunilor. În consecință, dacă limfomul SNC trebuie să fie luat în considerare în diagnosticul diferențial, corticosteroizii trebuie evitați cu excepția cazului în care efectul de masă provoacă o problemă gravă și imediată la pacient.
Biopsia leziunii suspectate este crucială. Spre deosebire de limfomul sistemic cu celule B mari, în care atât chimioterapia, cât și radioterapia sunt eficiente și tratamentul leziunilor localizate este curativ, limfomul sistemului nervos central răspunde de obicei la terapia inițială, dar apoi reapare. Ca și în cazul limfomului sistemic, rolul intervenției chirurgicale se limitează în primul rând la obținerea de probe de țesut adecvate pentru diagnostic.
În trecut, radioterapia era administrată întregului creier (panencefalic). Supraviețuirea mediană este de aproximativ 12 chiar și cu leziuni localizate Luni. Recidiva afectează de obicei locul leziunii anterioare, precum și alte regiuni. Răspunsurile la chimioterapie sunt mai promițătoare. Studiile clinice în care dozele mari de metotrexat în monoterapie a fost utilizat ca prim tratament și radioterapia a fost amânată până la momentul recăderii sau progresiei au arătat o supraviețuire globală mai bună decât radioterapia în monoterapie. Chiar mai eficientă a fost combinația de metotrexat, vincristină, procarbazină, metotrexat intratecal, citarabină și radioterapie panencefalică și citarabină sau utilizarea chimioterapiei intra-arteriale cu metotrexat intra-arterial, ciclofosfamidă injectată intravenos și etoposidă după modificarea sângelui. bariera cerebrală cu manitol.
Supraviețuirea mediană în terapia cu metotrexat a fost de 24 pana la 40 luni mult mai mare decât cu radioterapia în monoterapie (interval 24 pana cand 40 de luni). În unele cazuri, radioterapia este utilizată numai pentru recidive atunci când există o regresie inițială cu chimioterapie. Au fost raportate și cazuri de supraviețuire îndelungată fără radioterapie.
Radioterapia panencefalică este asociată cu un risc ridicat de a dezvolta demență sau leucoencefalopatie. Acest risc ar putea fi redus prin dezvoltarea unor strategii eficiente de control al tumorilor care să evite radioterapia panencefalică. Terapia inițială pentru pacienții cu sistemul imunitar compromis este reducerea cauzelor imunosupresiei. Prognosticul pentru acești pacienți este de obicei mai rău decât cel pentru pacienții care au un sistem imunitar normal. Din cauza infecțiilor tumorale însoțitoare și a unei stări fizice în general suboptime, chimioterapia nu poate fi efectuată adesea la acești pacienți imunosupresivi. Ca și în cazul altor tumori cerebrale, răspunsul la tratamente depinde de vârstă și starea fizică.
Tumori metastatice ale sistemului nervos central[modificare | modificare sursă]
Metastaze cerebrale[modificare | modificare sursă]
Metastazele cerebrale sunt cele mai frecvente neoplasme intracraniene la adulți, fiind de zece ori mai frecvente decât tumorile cerebrale primare. Ei pasesc la 20 pana la 40 la sută dintre adulți cu cancer și sunt în principal asociate cu cancerul pulmonar și mamar și melanom. Aceste leziuni rezultă din răspândirea celulelor canceroase prin fluxul sanguin și apar cel mai frecvent la joncțiunea substanței cenușii și albe, unde secțiunea transversală a vaselor de sânge se modifică, captând emboliile celulelor tumorale. 80 procentul de leziuni apar în emisferele cerebrale, 15 procente în cerebel și 5 procente în trunchiul cerebral. Aproximativ 80 procente dintre pacienți au antecedente de cancer sistemic și 70 procente au metastaze cerebrale multiple.

Recent s-au făcut progrese semnificative în diagnosticul și tratamentul acestor leziuni, rezultând o supraviețuire îmbunătățită și controlul simptomelor. Debutul semnelor și simptomelor este similar cu cel al altor leziuni masive din creier. Metoda de diagnostic de alegere este imagistica prin rezonanță magnetică folosind medii de contrast.
Literatura de specialitate arată rezultate echivalente pentru chirurgie și radiochirurgie. Acesta din urmă pare a fi mai convenabil, eficient și mai sigur pentru leziunile mici sau în regiunile inaccesibile intervenției chirurgicale. Radiochirurgia este o alternativă sensibilă pentru pacienții care nu pot fi operați din motive medicale.
Cu toate acestea, intervenția chirurgicală este în mod clar metoda optimă pentru a obține țesuturi pentru diagnostic și pentru a elimina leziunile care provoacă efect de masă. Prin urmare, radiochirurgia și chirurgia ar trebui considerate mai bine ca două metode complementare, dar diferite care trebuie aplicate în funcție de situația diferită a pacientului. De aproape 50 procentul dintre pacienții cu una sau două metastaze cerebrale nu sunt candidați pentru îndepărtarea chirurgicală din cauza inaccesibilității leziunilor, a extinderii bolii sistemice sau a altor factori. Acestora și altor pacienți cu metastaze multiple li se oferă, de obicei, radioterapie panencefalică ca standard de îngrijire. De fapt ajunge până la aproape 50 la sută dintre ei cu această terapie o îmbunătățire a simptomelor neurologice și 50 pana la 70 la sută o reacție vizibilă. Chimioterapia este rareori utilizată în principal pentru metastazele cerebrale.
Pentru majoritatea pacienților cu metastaze cerebrale, supraviețuirea mediană este de numai patru până la șase luni după radioterapie panencefalică. Cu toate acestea, pacienții mai tineri de 60 de ani cu leziuni discrete și boală sistemică controlată pot obține o supraviețuire mai lungă, deoarece pot tolera o abordare de tratament mai agresivă.
Metastazele meningeale[modificare | modificare sursă]

Pe la 5 la sută dintre pacienții cu tumori pot fi diagnosticați cu metastaze ale meningelor moi (leptomeninges encephali). Cel mai adesea ele apar în melanom, cancer de sân și pulmonar, ca urmare a răspândirii celulelor tumorale prin fluxul sanguin. Celulele maligne sunt apoi răspândite în sistemul nervos central (SNC), în general prin lichidul cefalorahidian, cunoscut în mod obișnuit ca lichid cerebral.
Unul sau mai multe dintre următoarele semne și simptome pot fi cauzate, printre altele, de metastazele meningeale:
- leziuni locale ale nervilor, cum ar fi paralizia nervilor cranieni, slăbiciune motorie și radiculopatii, parestezii și dureri,
- invazia directă a creierului sau a țesutului spinal,
- Tulburare a vaselor de sânge din creier și coloana vertebrală cu deficite neurologice focale și/sau convulsii,
- Obstacole la fluxul normal al lichidului cefalorahidian cu dureri de cap și creșterea presiunii intracraniene,
- Tulburări ale funcției normale ale creierului, cum ar fi encefalopatia și/sau
- infiltrarea perivasculară de către celulele tumorale cu ischemie rezultată și simptome de apoplexie.
Diagnosticul poate fi pus prin examinarea lichidului cefalorahidian sau imagistica prin rezonanță magnetică a creierului și măduvei spinării. Prezența celulelor maligne poate fi măsurată la 50 la sută dintre pacienți pot fi identificați. Cel puțin 10 procentul dintre pacientii cu afectare leptomeningiana raman negativi la examenul citologic. Prin creșterea numărului de puncții lombare până la șase și a cantității de volum de lichid eliminat la 10 Mililitru per puncție poate crește posibilitatea unui diagnostic pozitiv. În lichidul cefalorahidian, concentrația de proteine este de obicei mare, cea a glucozei poate fi scăzută în prezența pleocitozei. Studiul radiografic poate evidenția hidrocefalie fără o leziune masivă sau mărirea difuză a leptomeningelor.
Fără terapie, supraviețuirea mediană este de 4 pana la 6 săptămâni, cu deces din cauza deteriorării neurologice progresive. Metastazele leptomeningeale sunt adesea o manifestare a stadiului terminal al bolii principale, iar terapia simptomatică poate fi cea mai potrivită soluție. Corticosteroizii și analgezicele oferă o ușurare temporară. Tratamentul poate fi oferit pacienților cu boală sistemică minimă și condiție fizică generală acceptabilă pentru a ameliora simptomele și a prelungi supraviețuirea.
Supraviețuirea mediană poate fi îmbunătățită prin radioterapie la locurile simptomatice și zonele bolnave mai voluminoase identificate prin raze X și prin terapie intratecală cu metotrexat, citarabină și tiotepa, efectuată cu puncție lombară sau cateter Ommaya, de la 3 pe 6 luni sunt crescute.
Complicația majoră a terapiei intratecale pe bază de metotrexat este leucoencefalopatia necrozantă, care se poate dezvolta după luni de tratament la acei puțini pacienți care se pot bucura de supraviețuire prelungită. Acest efect toxic devastator este deosebit de frecvent la pacienții care au primit anterior sau concomitent radioterapie cu terapie intratecală cu metotrexat.
Durere și îngrijire terminală[modificare | modificare sursă]
Îngrijirea paliativă este o formă specială de îngrijire menită să îmbunătățească calitatea vieții pacienților care suferă de o boală gravă sau care pune viața în pericol, cum ar fi cancerul. Scopul îngrijirilor paliative nu este de a vindeca, ci de a preveni sau trata cât mai devreme posibil simptomele și efectele secundare ale bolii și tratamentul acesteia, precum și problemele psihologice, sociale și spirituale asociate acesteia. Îngrijirea paliativă este cunoscută și sub denumirea de îngrijire de confort, îngrijire de susținere și managementul simptomelor.
Îngrijirile paliative sunt oferite pe tot parcursul experienței de cancer a pacientului. De obicei, începe cu diagnosticul și continuă prin tratament, îngrijire ulterioară și sfârșitul vieții.
Note[modificare | modificare sursă]
Bibliografie[modificare | modificare sursă]
- Jan C. Buckner et al., Central Nervous System Tumors, Mayo Clinic Proceedings, Jg. 82, 2007, lado 1271-1286
- Lisa M. DeAngelis et al., Intracranial Tumors. Diagnosis and Treatment, Dunitz London, 2002, ISBN 1-901865-37-1
- D. N. Louis et al., WHO Classification of Tumours of the Central Nervous System, Genf, 2007, ISBN 978-92-832-2430-3
- Richard Pazdur et al., Cancer management. A multidisciplinary approach. Medical, surgical, & radiation oncology, UBM Medica, 2010, ISBN 978-0-615-41824-7
- Jerome B. Posner, Neurologic Complications of Cancer, Davis, Philadelphia, 1995, ISBN 0-8036-0006-2
- Rüdiger Schenk, Neuroonkologische Therapiekonzepte zur Behandlung von Astrozytomen höheren Malignitätsgrades und Rezidivlokalisation, Regensburg, 2019
- Uwe Schlegel et al., Neuroonkologie, 2. erw., Thieme, Stuttgart, Päivämäärä 2003, ISBN 3-13-109062-6
- Jörg-Christian Tonn et al., Oncology of CNS Tumors, Springer, Berlin, Päivämäärä 2010, ISBN=978-3-642-02873-1
Legături externe[modificare | modificare sursă]
- www.cochrane.org/pt/evidence – COCHRANE - Neuro-Oncology Group
- www.eano.eu – European Association of Neuro-Oncology
- https://www.eortc.org/research_field/brain/ – The European Organisation for Research and Treatment of Cancer (EORTC)


